Questi articoli fanno parte di una serie di lavori da me preparati, dedicati agli Studenti O.S.S. (Operatori Socio-Sanitari) ad integrazione di quanto rilevabile nei libri a disposizione, ma credo che siano utili anche ai futuri Dottori in Scienze Infermieristiche soprattutto per il loro contenuto tecnico, agli utenti “curiosi”, ai Colleghi Medici ed ai ricercatori.
CORSO OSS, PROGRAMMA Medicina: Patologie fisiche, lezioni 14 -> 18 (MODULO 4).
Lezione n. 14: Cardiopatie: anatomia, fisiologia, fisiopatologia, glossario e clinica.
Lezione n. 15: Malattia aterosclerotica: anatomia, anatomia patologica, glossario e clinica.
Lezione n. 16: Cancro: caratteristiche della cellula neoplastica; glossario e clinica.
Lezione n. 17: Linfomi e leucemie (sindromi mielodisplastiche): glossario e clinica.
Lezione n. 18: Diabete mellito: glossario e clinica.
Lezione n. 14: CARDIOPATIE. Prima dell’esposizione ricordo l’opportunità di pesare il Paziente all’ingresso in un istituto di ricovero, ma anche domiciliarmente, perché quasi tutti i farmaci vengono prescritti in dosaggio peso corporeo-dipendente. Anatomia e fisiologia spiegati in altra sede. Con il glossario affrontiamo anche la fisiopatologia e la clinica:
Sistole: contrazione dei ventricoli dx. e sin. con il sangue ricevuto in diastole; il primo lavora a circa 25/5 mmHg di pressione endopolmonare ed invia il sangue venoso nella piccola circolazione detta polmonare per l’ematosi, il sin. lavora invece con la PA sistemica rilevabile con lo sfigmomanometro
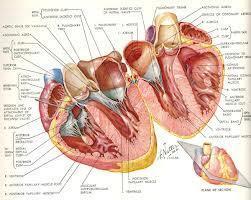
(tipo 130/70) ed invia il sangue arterioso nelle due coronarie e nella grande circolazione attraverso l’aorta. Da qui lo spessore diverso dei muscoli propri dei due ventricoli.
Diastole: rilasciamento dei 2 ventricoli che comporta l’aspirazione del sangue dagli atri e quindi il loro riempimento.
Ipertensione arteriosa: si considera generalmente iperteso un paziente adulto con la PA massima > a 130 mmHg e la minima > ad 80 mmHg. Ci sono vari gradi di ipertensione: lieve, medio e grave.
Pressione arteriosa sistemica massima o sistolica: valuta la forza contrattile del ventricolo sin. e l’elasticità della parete dell’aorta e dei grandi vasi che può essere compromessa dalla malattia aterosclerotica. L’onda sistolica dilata le arterie e quando il flusso termina con la pressione diastolica, le pareti elastiche arteriose ridanno l’energia impiegata per la distensione, ciò che non succede se c’è aortosclerosi (“indurimento delle arterie“).
Pressione arteriosa sistemica minima o diastolica: valuta la pressione della diastole e le resistenze periferiche, ovvero la
resistenza opposta alla progressione del sangue dallo stato di costrizione delle piccole arterie. Sottolineo l’importanza della dieta iposodica nel Paz. iperteso soprattutto della minima, poichè il sodio della dieta, nel sale, NACl, idrofilo, si inserisce con l’acqua nella parete muscolare delle arterioe: aumenta quindi lo spessore della tunica media, < il suo calibro e > la P.A. (!).
ECG: dopo la raccolta della storia clinica del Paziente (anamnesi) e la visita cardiologica, l’elettrocardiogramma (ECG) è il primo esame tecnologico, di base, che viene eseguito. Esso consente di visualizzare graficamente l’attività elettrica del cuore durante la fase di contrazione (sistole) e di rilasciamento (diastole) degli atri e dei ventricoli e ciò perché le contrazioni ed i rilasciamenti muscolari si accompagnano a variazioni elettriche che vengono registrate ed interpretate.
ECG dinamico sec. Holter: consente la registrazione ECGrafica per 24 ore per lo studio prolungato del ritmo cardiaco. È opportuno compilare un diario sul quale annotare tutte le attività svolte ed i sintomi o problemi cardiaci presentatisi durante la registrazione dell’esame perché il Cardiologo li potrà correlare con i dati dell’ECG.
Holter pressorio: consente la registrazione della PA nell’arco delle 24 ore; utile nei pazienti ansiosi, neurolabili, nei casi di ipertensione instabile, nelle eventualità di malesseri notturni da ipertensione (tipicamente alle h. 02.00 circa) talora fatali, nel monitoraggio della terapia, talora con più farmaci.
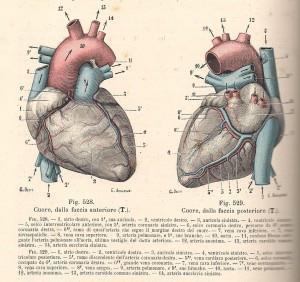
Ecocardiogramma ed Ecocardiocolordoppler: sono studi con ultrasuoni, esami innocui e ripetibili che permettono, il primo, di visualizzare la morfologia dinamica degli elementi del cuore: 4 cavità, valvole, setto interventricolare, aorta ascendente, pericardio ed il secondo di studiare la circolazione sanguigna all’interno del cuore, delle vene sovraepatiche che portano all’atrio dx il sangue dal fegato, della cava superiore, del passaggio ematico trans-valvolare polmonare ed aortico e dei loro flussi;
test da sforzo cardiopolmonare o ECG da sforzo: è indicato negli sportivi a livello agonistico e nei soggetti con patologie specifiche per studiare l’adattamento allo sforzo. Di solito si esegue con il cicloergometro o su tapis roulant monitorando l’ECG e la PA.
Bradicardia sinusale: frequenza cardiaca < 60 a /min. Può essere fisiologica, costituzionale, talora negli atleti ovvero essere un sintomo di patologia cardiaca diretta tipo blocco atrio-ventricolare (BAV) o indotta da farmaci; nelle ipertensioni endocraniche tardive con anisocoria (midriasi prevalente lato in edema o media-midriasi bilaterale), rischio di morte imminente per bradipnea e quindi arresto respiratorio.
Tachicardia: frequenza cardiaca > a 90/min. Da stress, ansia, paura, febbre, in tutti i casi shock, sofferenza cerebrale prima di una bradicardia pre-mortale. Attenzione, perchè può essere talora un campanello d’allarme di una sindrome irreversibile!
Tachicardia parossistica: accelerazione parossistica (elevata, intensa, numerosa e improvvisa) della frequenza delle contrazioni cardiache, fra 100 ed oltre 200 battiti/m. che inizia e termina bruscamente, della durata di pochi minuti a molte ore. La sintomatologia è funzione di: sensibilità individuale, condizioni dell’apparato cardiocircolatorio, frequenza del ritmo parossistico, durata dell’attacco. Il fenomeno si può presentare con nausea, stordimento, riduzione dell’iniziativa e dell’attenzione, vertigini, sudorazione, ipotensione, lipotimia (perdita parziale della coscienza con talora svenimento e caduta a terra), dolori toracici anteriori, di origine cardiaca, detti anginosi, se sono presenti alterazioni delle coronarie.
Le cause sono sconosciute, potendosi presentare sia senza alcuna lesione cardiovascolare sia in soggetti con varie cardiopatie, ma piuttosto frequentemente si hanno vizi valvolari mitralici di origine reumatica, nell’ipertiroidismo, lesioni organiche del cuore da ipertensione, miocardiosclerosi (… il tempo che passa) o ischemia, miocardite per lo più reumatica, intossicazioni farmacologiche, tabagismo, alcoolismo, riflessi gastrocardiaci (meteorismo, aerofagia, reflusso gastro-esofageo); talora l’origine è sconosciuta e viene detta idiopatica o funzionale. La prognosi immediata è favorevole. Anche la prognosi a distanza è favorevole, se non esistono lesioni cardiovascolari, perché gli attacchi tendono a sparire con l’età. Ci sono particolari manovre da fare con le mani per ridurre la frequenza, di pertinenza medico-infermieristica. Ricordo che il miocardio è l’unico organo che viene irrorato in diastole e che quindi la tachicardia lo mette a rischio di ischemia.
Desidero precisare che una patologia del cuore raramente appare isolata, ma molto spesso più problematiche influiscono sul quadro clinico e sull’evoluzione. L’età, l’alcolismo e il fumo (stile di vita) e la malattia aterosclerotica gravano profondamente sulla questione.
Altro consiglio fondamentale: quando si parla di un problema cardiaco devo fare 3 riflessioni:
1) dov’è la patologia, così considero la precisa sede anatomica e quindi
2) cosa succede davanti a me: a sin. sindrome da bassa gittata, a dx poco sangue nella circolazione polmonare per l’ematosi o sindrome da bassa gittata dx;
3) cosa succede dietro di me (stasi ematica per lo più); a sin. asma cardiaco fino all’edema polmonare acuto per stasi ematica nelle 4 vv. polmonari fino ai capillari alveolari; a dx, stasi venosa nei 3 affluenti all’atrio dx con edemi, fegato da stasi ematica, talora ascite, edemi colonnari degli arti inferiori e dei genitali, cianosi possibile: è il quadro del cuore polmonare acuto o cronico.
Sindrome da bassa gittata (cardiaca): per gittata o portata si intende il volume di sangue in cc o ml che i ventricoli riescono a pompare in 1 minuto: essa è pari a circa 5 – 5.5 l a riposo, ma può raggiungere i 30 – 40 l/min. negli atleti professionisti.
La formula è: F.C./min (frequenza cardiaca al minuto) x singola gittata sistolica dei 2 ventricoli in ml. x 2; di norma i ventricoli hanno uguale gittata. Questa sindrome in realtà ha il significato di insufficienza cardiaca dx, sin o globale. La più frequente è quella sin., determinata da tutte le condizioni patologiche di deficit dello scompenso sin. (vedi avanti).
Scompenso cardiaco: nel problema dello scompenso, fondamentale è la conoscenza dell’anatomia e fisiologia del cuore e dei polmoni, cioè della “piccola circolazione”. La caratteristica è la stasi del sangue, o congestione o sovraccarico di volume intravascolare ed interstiziale dei sistemi anatomici dipendenti dagli affluenti atriali dx (vena cava sup., v. cava inf. e seno coronarico) e sin. (le 4 vene polmonari), sia
l’inadeguata perfusione tissutale conseguente a bassa portata circolatoria.
Scompenso cardiaco dx: quello acuto classico è da embolia polmonare, schiacciamento del torace, pneumotorace massivo ipertensivo, IMA, grave aritmia, miocardite acuta severa tossica o virale.
Lo scompenso dx cronico o cuore polmonare cronico vede nell’aumento della pressione polmonare la causa principale: quindi tutte le BPCO, enfisema, silicosi, fibrosi polmonare, postumi interventi sul torace, le embolie polmonari croniche, le anomalie della gabbia toracica il tutto aggravato dal tabagismo. Il cuore dopo un periodo variabile di ipertrofia muscolare, si dilata perdendo forza diastolica e sistolica. Lo svasamento del ventricolo dx aumenta i diametri ventricolari con allontamento dei tre lembi valvolari della tricuspide che diventa insufficiente; così nella sistole sangue va fisiologicamente nell’a. polmonare, ma una quota ritorna all’atrio dx con conflitto delle 3 affluenze e stasi.
Scompenso cardiaco sin.: il tipo acuto è spesso definito anche edema polmonare acuto, meno di frequente shock cardiogeno, talora asma cardiaco, è la sindrome da bassa gittata e la sua eziologia comprende le numerose cause segnalate avanti per quello globale, in primis IMA, aritmia fatale come la fibrillazione ventricolare, crisi ipertensiva, miocardite virale nella mai banale (!) sindrome influenzale stagionale o tossica da cocaina, alcol e farmaci antiblastici, patologia incerta idiopatica, morte elettrica tipo folgorazione e fulmine, secondaria a deficit funzionali acuti del V. dx soprattutto da embolia polmonare importante, cause iatrogene tipo potassio e.v., come successe a Pinerolo nel 1979. Di questo drammatico caso ne riparleremo a Scuola.
Lo scompenso sin. cronico: vedi avanti a scompenso globale.
Scompenso cardiaco globale o congestizio: l’aggettivo globale significa che in questo caso il cuore ha un deficit funzionale di entrambi i ventricoli. L’affezione interessa poco più dell’1% della popolazione (600.000 persone sec. il Ministero della Salute). La causa più frequente, anche qui, è la disfunzione miocardica da cardiopatia ischemica per lo più da precedente/i IMA, miocardiopatia dilatativa, seguono le aritmie, le valvulopatie mitralica ed aortica, l’ipertensione arteriosa severa e tardivamente riconosciuta e trattata, le malattie del pericardio costrittive ed i versamenti, la malnutrizione, l’alcoolismo cronico, la chemioterapia, ovviamente la senescenza, le masse neoplastiche, la tossicodipendenza. Si
ha clinicamente la classica triade: dispnea, astenia sia a riposo che da sforzo, edemi declivi.
Nel problema dello scompenso è fondamentale sottolineare i fattori precipitanti.
Stress, farmaci non somministrati o errati nella patologia, pasto abbondante salato, alcool in abbondanza, freddo, vomito e/o diarrea protratti, crisi ipertensiva, anemizzazione, aritmia (aggravamento, se precedente), crisi tireotossica, insufficienza renale acuta per lo più da disidratazione, digiuno non integrato, re-IMA, embolia polmonare, infezioni del miocardio (miocarditi) spesso virali per influenza “banale” o batterica: da non sottovalutare le patologie gengivo-dentali (pulizia dei denti!).
Clinicamente il paziente può presentare,
per la stasi dx e sin.: dispnea da sforzo, ortopnea, dispnea parossistica notturna, tachipnea, tachicardia, iporessia, rumori da stasi polmonare, oltre che con il fonendoscopio, semplicemente udibili, nicturia, oliguria, disturbi addominali (dolore, nausea, tensione), edemi declivi, turgore giugulare, epatomegalia per fegato da stasi, versamento pleurico trasudatizio, ascite. Per il problema della ipoperfusione o bassa gittata: stanchezza e facile affaticabilità, confusione mentale specie nell’anziano (per ipoperfusione cerebrale), tachicardia e tachipnea, oliguria-anuria (per ipoperfusione renale) con insufficienza renale, pallore per ipoperfusione cutanea, dimagrimento fino alla cachessia cardiogena nelle forme protratte.
Miocardiopatia dilatativa: i 2 ventricoli del cuore si dilatano, soprattutto il sin., cioè si sfiancano, e come un elastico o una molla che subiscono uno stiramento eccessivo perdono forza nella contrazione sistolica (disfunzione sistolica) pur riempiendosi bene in diastole. Il sintomo che caratterizza questa situazione è la dispnea. La dilatazione può avere un’origine sconosciuta, ovvero essere secondaria ad altre patologie tipo IMA, ischemia, ipertensione arteriosa, alcolismo cronico (miocardiopatia alcolica), cocaina, malnutrizione, chemioterapia, diabete mellito, malattie neuromuscolari, malattie genetiche, collagenopatie, distiroidismo, infezioni batteriche, virali ed altre rare. L’ecocardiogramma e il doppler cardiaco fanno la diagnosi, con la FE (frazione di eiezione) < a 30. La FE è la frazione o quota di sangue che il cuore pompa (espelle) dal ventricolo sin. ad ogni contrazione (sistole) rispetto al volume della diastole completa.
Miocardiosclerosi: malattia degenerativa del muscolo cardiaco, primitiva (da senescenza, come dico io: “il tempo che passa”) o secondaria a cause che provocano alterazione morfologica e funzionale delle fibre muscolari che degenerano in tessuto fibroso non contrattile. Ciò comporta un deficit della pompa che si irrigidisce con disfunzione del riempimento diastolico, a differenza della forma dilatativa nella quale è compromessa la funzione sistolica. Tra le forme secondarie le lesioni ischemiche del miocardio e quelle da alcol sono le più frequenti; seguono quelle da miocarditi soprattutto in corso di epidemie influenzali da virus (!!!) con morti numerose nei pazienti fragili, diabete mellito, amiloidosi (deposito nel cuore di una proteina anomala), morbo di Chagas (soprattutto in Sudamerica, malattia da morso di insetti infettati dal protozoo Tripanosoma).
Endocardite: l’endocardio è una sottilissima membrana monostrato di cellule endoteliali che tappezza le cavità cardiache e le valvole, l’intima del cuore. L’endocardite è un’infiammazione del tessuto valvolare del cuore, più frequentemente per infezione da batteri come lo streptococco beta-emolitico di gruppo A ad insorgenza tonsillare con la dizione di endocardite batterica nel reumatismo articolare acuto, stafilococco aureus e gonococco, nelle malattie neoplastiche avanzate nell’anziano ed autoimmuni come il LES (lupus eritematoso sistemico); è fortunatamente rara, ma potenzialmente molto pericolosa. Pazienti a rischio sono quelli con protesi valvolari e con il prolasso della valvola mitralica. Le valvole di dx, la tricuspide e la polmonare possono essere sedi di endocardite batterica per lo più in pazienti con CVC (catetere venoso centrale) e nei tossicodipendenti con iniezioni e.v. inappropriate igienicamente. L’affezione può essere causa d’insufficienza cardiaca anche a grande distanza di tempo dall’episodio acuto.
Dai primi del ‘900 era molto diffusa l’endocardite batterica da streptococco beta-emolitico di gruppo A (che dà anche la scarlattina) detta anche cardite reumatica post-streptococcica, che colpiva per lo più le articolazioni (artrite reumatica), i reni (nefrite) e soprattutto le valvole di sin., la mitrale e l’aortica (endocardite valvolare batterica) con formazione di precipitati nodulari da complessi antigene-anticorpo che con il tempo calcificano (valvulopatia calcifica) ottenendo una stenosi valvolare e poi anche insufficienza valvolare (steno-insufficienza); nefriti ed endocarditi hanno provocato i danni peggiori, con clinica silente purtroppo, tranne l’evidente artrite. Ancor oggi si osservano cardiopatie valvolari che iniziarono molti anni fa. C’era il detto: “il reumatismo accarezza le articolazioni e morde il cuore”. Le vegetazioni batteriche possono dare emboli settici nel territorio vascolare aortico, non rare quelle cutanee degli arti inferiori, che talora fanno sospettare la diagnosi.
Miocardite: infiammazione del tessuto muscolare del cuore. Più frequentemente d’origine virale (numerose morti durante le epidemie influenzali in Pazienti fragili), ma anche tossica da alcol, chemioterapia antiblastica, cocaina ed eroina. Essa può esordire con un quadro drammatico che può portare a morte improvvisa o repentina oppure, se del caso, alla necessità di un trapianto cardiaco. Spesso però il decorso è subdolo, subclinico, silente, determinando anche dopo anni dall’esordio dell’infezione uno scompenso cardiaco non altrimenti spiegabile.
Stenosi valvolare mitralica: la genesi più nota di questo restringimento è quella reumatica in epoca pre-antibiotica con fibrosi valvolare, fusione e calcificazione. Si ha > della pressione nell’atrio sin. con poi dilatazione e a ritroso ipertensione per spasmo riflesso ma anche sovraccarico meccanico nelle vene polmonari fino alle venule (con sangue arterioso) ed arteriole (con sangue venoso) ed ai capillari alveolari con rischio di edema polmonare acuto nelle fasi tardive, spesso mortale. Il sangue passa attraverso la valvola creando il classico “soffio” diastolico da flusso turbolento. Oltre la valvola, nel ventricolo sin. il riempimento diastolico tende a diminuire con bassa portata della sistole e sindrome da bassa gittata che nelle forme severe porta a lipotimia ed insufficienza multi-organo, soprattutto renale. Sintomi: dispnea, tosse, emoftoe, bronchite, tachicardia, ipotensione frequente, pallore cutaneo, astenia, fibrillazione atriale (F.A.), trombosi atriale ed embolia periferica.
Stenosi valvolare aortica: progressivo restringimento della valvola aortica con ostacolo al transito del flusso ematico durante la sistole ventricolare sin. soprattutto presente nell’invecchiamento, ma già dopo i 60 anni o dopo una cardite reumatica, come per la valvola mitrale, ma anche la radioterapia sul torace maggiormente per neoplasia mammaria, nel LES e nella degenerazione valvolare con calcificazione. Il ventricolo sin. si ipertrofizza e dopo si sfianca, si dilata con deficit funzionale contrattile. Ciò comporta anche un’insufficienza valvolare mitralica con reflusso sistolico nell’atrio sin. e problemi di stasi ematica polmonare. Sintomi: dispnea, anche notturna, lipotimia ortostatica per ipotensione da basso flusso sistolico (sindrome da bassa gittata), tachicardia, pallore cutaneo, vertigini, endocardite batterica come per la patologia mitralica, embolie periferiche arteriose, angina pectoris per basso flusso coronarico per ipotensione e tachicardia, morte improvvisa.
Insufficienza mitralica: il sangue rigurgita nell’atrio sin. durante la sistole ventricolare sin. per deficit funzionale della valvola mitrale con soffio sistolico. Dal punto di vista retrogrado l’atrio sin. si dilata con i problemi tipici della stenosi mitralica fino all’edema polmonare, dall’altra, in senso anterogrado, si ha un deficit della funzione sistolica con sindrome da bassa gittata. La causa più frequente era una volta, la cardite reumatica, ora sono il prolasso della valvola mitralica ma soprattutto la cardiomiopatia dilatativa che rende incompetente la valvola perché la cavità ventricolare sin. si allarga.
Insufficienza aortica: alterata chiusura delle valvole aortiche con reflusso ematico nella diastole. Anche qui ipertrofia e dilatazione della cavità ventricolare sin. con sindrome da bassa gittata anterograda, dilatazione valvolare mitralica con insufficienza e dilatazione retrograda della mitrale e quindi dell’atrio sin., come nella stenosi mitralica.
Palpitazione o cardiopalmo: è la percezione, tipo “tuffo al cuore”, cosciente e sgradevole, anomala perché non usuale, del proprio battito cardiaco per un disturbo del ritmo cardiaco dovuto a stress, ansia, fatica, attacco di panico, abuso di sostanze eccitanti, anche di energy drinks, cardio- e psico-stimolanti. L’attività cardiaca responsabile è di solito un’extrasistole (E.S.), la fibrillazione atriale (F.A.), la tachicardia parossistica, l’insufficienza aortica avanzata.
TUTTE le PROBLEMATICHE CARDIACHE da DEFICIT di APPORTO di SANGUE si spiegano nella IPOSSIA ischemica, cioè scarso apporto di OSSIGENO per < dell’irrorazione ematica arteriosa.
Angina (pectoris): angor, dolore in Latino, cioè “dolore al petto”, retrosternale, talora irradiato alle spalle, al giugulo, alla mandibola sin. ed all’arto sup. sin. lato ulnare (interno o mediale), dovuto ad ischemia (deficit di apporto di sangue) coronarica (quindi sangue arterioso), per lo più da malattia aterosclerotica. Lo stimolo algogeno è dovuto all’acido lattico, prodotto della glicolisi in scarsa o assente aerobiosi (vedi ipossia ischemica).
Angina stabile o da sforzo: da sforzo fisico quindi, ma anche da stress o da freddo. E’ una forma cronica e la più diffusa e la sua sintomatologia allerta il paziente che ricorre quindi alle terapie del medico e adotta un opportuno stile di vita, anche se non sempre!
Angina instabile: instabile perché rappresenta un peggioramento del quadro precedente come frequenza, intensità e durata, talora presente anche a riposo. E’ spesso l’araldo (colui che annuncia) dell’imminente IMA.
Ischemia miocardica o coronarica (sinonimo): deficit di afflusso di sangue arterioso (ischemia) al miocardio attraverso le 2 coronarie che provocano quindi un’ipossia (deficit di apporto di O2) appunto di tipo ischemico (ricordiamoci i 5 tipi di ipossia). Clinicamente il paziente può avvertire il dolore classico o sviluppare un’aritmia per lo più ventricolare, anche fatale. La causa più frequente dipende dallo stato dei vasi coronarici con stenosi, ostruzioni e placca su base

aterosclerotica ulcerata con trombo sovrapposto, aggravata o determinata da ipertensione (che aggrava la malattia aterosclerotica con < dell’elasticità della parete vasale arteriosa), diabete, tabagismo e fumo passivo con danno endoteliale e trombofilia (ricordando l’Amico Virchow!), tendenza cioè alla patologica formazione di trombi (coaguli) al di fuori della fisiologica coagulazione, intenso stress acuto o cronico, anemia severa (ipossia anemica), avvelenamento da ossido di carbonio (CO, carboemoglobina con ipossia istotossica), aritmie, tachicardie, ipercolesterolemie LDL (low density lipoproteins), obesità, sedentarietà, freddo intenso, sforzo fisico prolungato, rarissimi tumori benigni tipo lipoma o fibroma della parete vasale. Non rarissimi i casi di IMA con coronarografia normale per i quali si pensa ad uno spasmo arterioso importante, temporaneo ovviamente reversibile, ma che ha determinato il danno. Altra evenienza molto frequente un trombo o coagulo su placca aterosclerotica ulcerata. La familiarità per la malattia aterosclerotica ed in specie per la cardiopatia ischemica influenza molti dei fattori suddetti soprattutto in soggetti più giovani che presentano una prognosi più severa con alta mortalità. Per quest’ultima evenienza, ricordo le patologie aterosclerotiche giovanili per iperlipemie ed ipertrigliceridemie familiari, genetiche quindi, ma anche le drammatiche associazioni di fumo + cocaina (!).
Aneurisma cardiaco: talora dopo un IMA si osserva la comparsa di una sacca di endocardio con una zona del miocardio infartuata, morta, necrotica, diventata tessuto sclerocicatriziale. In sistole la tasca si riempie di sangue per l’> della pressione endo-ventricolare, con rischio di trombosi, in diastole il riempimento di sangue si somma a quello presente, “sequestrato”, nell’aneurisma. E’ intuitivo il rischio di embolie arteriose. La terapia è chirurgica, con rimozione della sacca. Discorso analogo per tutti gli aneurismi, come per quello cerebrale, articolo dedicato.
Infarto del miocardio (IMA): già visto nel glossario delle vasculopatie e nell’ischemia. L’ischemia ha provocato il danno di necrosi (morte) delle fibre muscolari. Da aggiungere che qui ci possono essere all’ECG rilievi classici o meno e che nel sangue si dosa la troponina, enzima cardiaco marker dell’IMA, cioè della necrosi della fibra miocardica. Attenzione all’IMA fatale nell’uomo (raramente donna) prima dei 50 aa. in chi assume, spesso di nascosto, cocaina ed eroina, severamente miocardiotossiche.
Coronarografia o angiografia coronarica: è un’indagine diagnostica di tipo invasivo che consente di visualizzare le 2 arterie coronarie che portano sangue al cuore. La metodica è in realtà un cateterismo cardiaco con accesso preferenziale recente in A.L. attraverso l’arteria radiale (laterale, lato pollice) al polso, la brachiale sopra la plica del gomito e meno di frequente, e via di scelta di anni fa, l’a. femorale alla plica dell’inguine. Questa procedura ha finalità ovviamente diagnostiche ma anche terapeutiche, con possibilità di infondere farmaci trombolitici, dilatare il lume vasale con un palloncino (angioplastica, vedi avanti) o posizionare uno o più stent arteriosi. Vi sono casi in cui l’esame sarà solo diagnostico perché:
non si sono trovate lesioni al momento da trattare (tipo spasmo risolto),
la situazione necessita, e così si pianifica, di un by-pass aorto-coronarico o infine
le lesioni risultano così gravi che non possono essere trattate se non con la sola terapia medica e stile di vita appropriati. Molto bassi i rischi connessi alla procedura soprattutto in mani esperte ed in centri di eccellenza.
Stent coronarico: lo stent è una struttura cilindrica a maglie di materiale vario che viene introdotto durante la coronarografia. Si effettua prima di solito una dilatazione dell’arteria malata, stenotica, ma non ostruita, con un palloncino cioè un’
angioplastica e quindi si inserisce lo stent che viene espanso al diametro opportuno nella zona vasale individuata, risolvendo così un restringimento che viene mantenuto pervio. Ci sono due diversi tipi di stent: medicati (a rilascio controllato di farmaci antiaggreganti e di fattori chemioterapici anti-angiogenetici ed anti-mitotici ritardanti la fibrosi miocardica o restenosi) e metallici “nudi”.
By-pass coronarico: questo intervento è stato pianificato nel 1969 e poi sempre perfezionato con l’esperienza dei cardiochirurghi e l’apporto della tecnologia, dei materiali, dei farmaci e dell’anestesia. Quando la coronarografia è solo diagnostica perché non può eseguire nessun atto terapeutico come visto prima, può dare, se necessario, le indicazioni preziose ed opportune per un intervento chirurgico a torace aperto per eseguire una o più anastomosi vascolari (suture tra vasi con la v. safena, con l’a. mammaria interna o protesi) finalizzate al miglioramento dell’apporto di sangue arterioso ai vasi del cuore malati per lo più da stenosi ed ostruzioni su base aterosclerotica. Attraverso una sternotomia mediana (sezione dello sterno longitudinale), si valuta la qualità delle arterie mammarie interne, la sin. per prima, altrimenti si preleva un lungo tratto di safena interna, se sana, alla gamba, talora bilateralmente. Nel primo caso si esegue una sola sutura a valle dell’ostruzione arteriosa, nel secondo caso la vena prelevata e trattata viene impiegata come un “ponte” fra arteria valida e arteria a valle dell’ostruzione/stenosi. L’anestesia è generale, a cuore battente o col cuore in arresto e supporto della macchina cuore-polmone. Da segnalare la
MIDCAB (Minimally Invasive Direct Coronary Artery Bypass Surgery), cioè bypass coronarico mediante procedura chirurgica mini-invasiva. Questa metodica prevede l’accesso al cuore tramite un’incisione massima di 10 centimetri sul medio-torace ant. sin. con impiego dell’arteria mammaria interna sin. Il Prof. Antonio Calafiore, Cardiochirurgo al San Camillo de’ Lellis di Chieti per 21 anni, ha introdotto in Italia questa tecnica con risultati eccellenti nel 1994.
Pace-maker: cioè “creatore o induttore del ritmo”. Sinonimi: stimolatore cardiaco, segnapassi, marcapassi. Creato nel ’60 in USA, è un dispositivo inserito in A.L. nel s.c. del torace alto, che induce un ritmo cardiaco normale quando quello del paziente è inadeguato dal punto di vista emodinamico (flusso ematico). L’apparecchio consiste in un contenitore in titanio per circuiti, batteria e componenti collegato ad un elettrocatetere inserito nella vena cefalica sin. (preferenziale) che giunge nel ventricolo dx attraverso la v. succlavia sin., anonima sin., cava sup., atrio dx.
Antiaggreganti piastrinici: sono farmaci che ritardano (diminuiscono) l’aggregazione piastrinica, il primo momento della formazione del trombo o coagulo, che poi si consoliderà con la comparsa dei filamenti di fibrina. Ricordo i più impiegati, per os, in cp: ASA (acido acetilsalicilico) a basso dosaggio, cioè 100 o 75 mg, Ticlopidina (Tiklid, Anagregal, Ticlodone 250 mg x 2, Clopidogrel (Plavix), Dipiridamolo, Picotamide (Plactidil) ed altri. Con tali prodotti, soprattutto con l’ASA c’è un discreto rischio di complicanze emorragiche gastro-duodenali, gengivali e vescicali, soprattutto nei portatori di C.V. (catetere vescicale). Il loro impiego si ha sia nella profilassi dei TIA (Transient Ischemic Attack), dell’ictus, delle cardiopatie ischemiche post-IMA per il rischio del re-IMA, sia nella terapia immediata post-IMA, insieme ad altri farmaci.
Farmaci anticoagulanti o antitrombotici (termine meno impiegato). Sono eparina frazionata e dicumarolici, anticoagulanti diretti.
L’eparina (ritorna l’importanza del peso corporeo!) è un mucopolisaccaride (glicoproteina) naturale dotato di attività anticoagulante diretta, in quanto, associandosi all’anticoagulante naturale antitrombina, ne potenzia notevolmente l’attività anticoagulante. La sua attività anticoagulante si determina con un prolungamento del tempo di tromboplastina parziale attivato ( aPTT).
La si deve somministrare e.v. come sale sodico (Eparina sodica), per via s.c. come sale calcico (Calciparine) e come per via s.c., stessa via per i frammenti a basso peso molecolare (Eparina frazionata). Quest’ultima formula ha una migliore biodisponibilità, una più lunga emivita plasmatica e una cinetica più costante e prevedibile e pertanto viene prescritta nelle dosi appropriate 1 o 2 volte al dì con splendida compliance del Paziente e del Personale Sanitario.
Il farmaco è indicato sia per la profilassi antitrombotica che per la terapia del tromboembolismo venoso. E’ buona norma richiedere l’esame di laboratorio antitrombina III° (AT3°) perché l’efficacia della terapia eparinica è funzione della normale presenza di questa glicoproteina anticoagulante di origine epatica. Altro vantaggio nelle terapie a breve-medio termine è che tale famiglia di farmaci non necessita di un monitoraggio costante e specifico di dati di laboratorio come i farmaci che seguono:
dicumarolici o anticoagulanti indiretti, orali (qui non serve il peso corporeo!). A disposizione si conoscono essenzialmente i prodotti Coumadin (Warfarin) e Sintrom. Diversamente dall’eparina, che inibisce direttamente l’azione procoagulante dei fattori già presenti in circolo, gli anticoagulanti orali interferiscono nella sintesi dei fattori II° (protrombina), VII°, IX° e X° della coagulazione Vit.K dipendenti sintetizzati dal fegato (infatti nelle epatopatie e negli itteri la Vit.K va somministrata in terapia perché carente). La lettera K! Mi ricordo, tanto tempo fa, non a Lanciano, la mia prescrizione di Vit K 1 f. e.v. lentamente, in una suora con K pancreas ed ittero da metastasi epatiche diffuse: qualcuno, per sbaglio, fece, lentamente, una f. di K flebo, con morte della Paziente per edema polmonare acuto durante l’infusione.
La loro azione quindi non è immediata, necessitando di alcuni gg. di tempo, circa 4-5 e si manifesta con un prolungamento del tempo di protrombina (PT) , il cui monitoraggio è indispensabile per un corretto dosaggio di questi farmaci. La TAO, acronimo di Terapia Anticoagulante Orale, è compito dei Medici della Patologia Clinica (Laboratorio Analisi) che prescrivono dosaggio giornaliero e frequenza dei controlli ematici per il dosaggio del P.T. e dell’INR (International Normal Ratio). Attenzione agli alimenti sconsigliati per l’interferenza sul farmaco per > o < degli effetti sulla coagulazione e sulle associazioni farmacologiche, per lo stesso motivo. E’ ovviamente un limite di utilizzo la via orale quando ci sono problemi di vomito e diarrea protratti e nei pazienti a digiuno obbligato protratto: in questi casi si converte la strategia terapeutica con l’eparina frazionata s.c.
I dicumarolici oltre ad essere efficaci nella profilassi del tromboembolismo venoso, di quella secondaria dell’IMA e dell’embolismo sistemico in pazienti con patologie cardiache (F.A., protesi valvolari, miocardiopatia dilatativa), hanno ruolo terapeutico nelle flebotrombosi in atto a rischio o già in atto di embolia polmonare. E’ raro, ma possono capitare pazienti “non responders” ai dicumarolici per i quali è obbligatoria l’eparina frazionata per il tempo necessario, talora per tutta la vita (4 casi personali, 3 neoplastici). Negli ultimi anni si hanno a disposizione farmaci analoghi per indicazione detti NAO (Nuovi Anticoagulanti Orali) come lo Xarelto, il Pradaxa, Lixiana ed Eliquis che non richiedono la determinazione del PT-INR, ma devono essere prescritti con buoni valori della creatininemia e del valore del filtrato glomerulare (VFG).
Trombolisi cardiaca: ha lo scopo di sciogliere il trombo responsabile di un infarto sia senza coronarografia, in urgenza immediata, con farmaco somministrato sia per via generale che durante l’esame coronarografico, con somministrazione diretta nel vaso arterioso individuato. Negli anni passati si è molto impiegato la Streptochinasi, enzima di derivazione dagli streptococchi) con l’attivazione della plasmina e lisi della fibrina (fibrinolisi) formando così gli FdP (Frammenti del Fibrinogeno), dosabili. Da molti anni ormai si preferisce l’impiego della Urochinasi, proteina enzimatica estratta dalle urine umane che trasforma direttamente il plasminogeno in plasmina. La somministrazione endovasale segue i dettami della streptochinasi, ma con risultati più affidabili.
Dopo la fibrinolisi di solito si impiega l’eparina, per lo più frazionata e se del caso, si iniziano precocemente la TAO per un periodo stabilito, talora per sempre, anche con i nuovi farmaci, i NAO (Nuovi Anticoagulanti Orali) tipo Xarelto, Eliquis, Pradaxa, Lixiana, in commercio credo dal 2012.
Lezione n. 15: MALATTIA ATEROSCLEROTICA: è una malattia infiammatoria cronica e degenerativa (con suffisso “osi”) delle arterie di grande e medio calibro che presenta un’eziopatogenesi multifattoriale e grande variabilità evolutiva e quindi clinica. Le arterie malate si “induriscono” per sclerosi (degenerazione), favorita dai fattori di rischio cardiovascolare: età in primis (aterosclerosi senile), predisposizione genetica con possibilità di aterosclerosi giovanile, prima cioè dei 40 aa., dieta ipercalorica ed iperlipidica, obesità, fumo, ipercolesterolemia LDL, elevate GGT e perossidazione lipidica, diabete mellito, ipertensione, sedentarietà, droghe con la cocaina in evidenza, iperomocisteinemia. Sono in studio fattori di natura infettiva ed autoimmunitari per una compartecipazione alla patologia. Dal punto di vista anatomo-patologico, la lesione caratteristica dell’aterosclerosi è l’ateroma o placca aterosclerotica, cioè un ispessimento dell’intima o endotelio, lo strato più interno delle arterie a contatto con lo scorrere del sangue, per accumulo sottostante di un mix materiale lipidico, detriti cellulari, collagene e sovente calcio (placche calcificate) con associata proliferazione del tessuto connettivo ad opera dei fibroblasti che determina anche la classica
-) perdita dell’elasticità vasale e quindi della sua capacità contrattile, causa di ipertensione arteriosa soprattutto della PA massima. Questo “ingombro” endoluminale provoca
-) ischemia, cioè riduzione “a valle” del flusso pulsatile del sangue, diminuendo così la capacità di rifornimento di ossigeno e nutrienti ai vari organi, tessuti ed apparati. Ancora il flusso alterato determina (ricorda Virchow!)
-) turbolenza del suo scorrere con micro-traumi ripetuti della parete, sofferenza endoteliale e tendenza alla coagulazione patologica con
-) formazione di trombi parietali.
Strie lipidiche o grasse, cioè accumuli per infiltrazione nell’intima vasale di sottili lamine di grassi, visualizzate anche nei feti e qui, reversibili. Nell’adulto la naturale storia clinica delle strie è invece una loro progressione con il tempo: tendono ad accrescersi a livello sub-endoteliale ed a subire evoluzioni degenerative e complicanze come necrosi, calcificazione, microemorragie locali interne, alterazioni dell’endotelio vasale fino alla ulcerazione (perdita dell’endotelio) (placche ateromatose complicate ed esposte al flusso ematico con trombosi (Virchow!!!) sempre possibile) e alla successiva comparsa di fenomeni trombotici acuti o cronicizzati e quindi embolici.
Tutti gli organi ed apparati riconoscono quadri clinici secondari ad ischemia (ipossia ischemica), sia acuta come da IMA ed ictus ischemico cerebrale, che cronica tipo claudicatio intermittens degli arti inferiori, insufficienza renale cronica su base vascolare, deterioramento delle funzioni cerebrali, cardiache, intestinali, retiniche, di quella genito-sessuale (Sindrome di Lériche) con impotentia erigendi (coeundi, di avere rapporti sessuali) ed altro.
Voglio ricordare che durante le numerose autopsie sui cadaveri dei giovani americani deceduti durante la guerra del Vietnam, si sono riscontrate numerose lesioni aterosclerotiche diffuse, senza la minima rilevanza clinica (aterosclerosi silente, ma già presente!).
La perdita dell’endotelio sovrastante la placca crea la suddetta ulcerazione della stessa con rischio di embolie di trombi bianchi, come classicamente avviene per le lesioni carotidee con embolie cerebrali di breve durata clinica, i TIA, Transient Ischemic Attac o attacco ischemico transitorio.
Lezione n. 16: CANCRO: il termine “cancro” deriva dal Greco karkinos, granchio, per ricordare le multiple diramazioni di crescita neoplastica come le zampe di questo crostaceo. L’Oncologia è la scienza che studia i tumori maligni. In Latino, tumor significa “gonfiore”, massa e in italiano il termine necessita di un aggettivo qualificativo come benigno, maligno o dubbio.
La cellula neoplastica ha queste caratteristiche, tenendo conto che
1– il suo DNA è modificato, alterato, danneggiato per problemi genetici o acquisiti: qui il ruolo dell’infiammazione cronica e quindi dell’evoluzione degenerativa è importantissimo, ricordando solo il fumo, l’alcol e l’asbesto come esempi eclatanti, drammatici (infiammazione e degenerazione del mod. 3);
2– perde la funzione specifica della cellula di origine;
3– va incontro a mitosi, cioè a replicazione cellulare, anarchicamente ed in modo incontrollato, perdendo l’inibizione da contatto che ne modula la crescita;
4– sa creare condizioni biochimiche favorevoli alla sua crescita nell’ambiente circostante, come l’inibizione delle difese immunitarie dell’ospite e la produzione del fattore angiogenetico con neoformazione di vasi capillari per l’apporto nutrizionale e dell’ossigeno, nonchè per lo smaltimento della CO2 e dei cataboliti;
5– cresce per infiltrazione nel tessuto di origine (locoregionale o distrettuale) in modo irregolare, come le suddette zampe del granchio, come detto in apertura di articolo;
6– è capace di metastatizzare, cioè di colonizzare a distanza attraverso 3 vie: per via endomesoteliale e ricordo il mesotelio con il pericardio, pleure, peritoneo e vaginale del testicolo e per embolia neoplastica con la via venosa e quella linfatica;
7– la necrosi del tessuto neoplastico “centrale”, cioè non più irrorato da nuovi capillari, crea cataboliti particolari per lo più proteici che attivano la fagocitosi monocitaria e dei linfociti Natural Killer (modulo 6, in fondo all’ultimo articolo) con febbricola o febbre per il loro riassorbimento (pirogeno endogeno: dal Gr. pyròs, fuoco e -geno, produco) per via linfatica e quindi nel dotto toracico che sfocia nella confluenza fra v. giugulare int. e succlavia sin.: da qui nel torrente sistemico venoso, con primo filtro nei polmoni (argomento visto alla lezione n. 6 del modulo n. 2, “sistema linfatico”;
8– le sindromi paraneoplastiche: dal Gr. para- vicino, che accompagna le neoplasie, ma il prefisso ha anche valore del numero 2, come nella paraparesi). Sono segni e sintomi dovuti alla produzione di peptidi (insieme di pochi aminoacidi) da parte delle cellule cancerose che vanno ad interessare potenzialmente tutti gli organi e gli apparati come fanno gli ormoni. Un quinto dei Pazienti neoplastici può sperimentare questa patologia con quadri clinici variabilissimi la cui diagnosi causale è spesso estremamente difficoltosa.
Elenco qui alcune situazioni di raro o frequente riscontro: iporessia (poco appetito), sarcofobia (dal Gr. sarkòs, carne e fobia, terrore, paura), sudorazione notturna, febbricola o febbre (vedi prima), prurito per lo più generalizzato, vampate di calore (flushing) da serotonina (5 idrossitriptamina), turbe dell’alvo (evacuazione) in senso prevalente diarroico, varie dermo- ed epidermopatie. La riattivazione di un Herpes

Zoster latente e di tromboflebiti migranti degli arti inferiori sono segni di una certa frequenza che devono essere ben valutati. Ricordo al riguardo l’attrice romana Anna Magnani morta per K pancreas nel settembre del 1973: la conobbi, studente, all’Università di Roma, amica di un Professore mio Tutor; a Natale del ’72 ebbe entrambe le patologie suddette. Un’ecografia addominale eseguita un paio di mesi più tardi per esami epatici alterati, evidenzia una neoplasia del corpo-testa del pancreas e metastasi epatiche diffuse, senza alcuna chance di terapia, tanto meno chirurgica. A ferragosto compare l’ittero, la morte un mese dopo.
Continuo con l’elenco delle sindromi paraneoplastiche: ormonali con stimolazione o inibizione di funzioni endocrine di varie ghiandole come l’ipo- e l’iperglicemia, alterazioni idroelettrolitiche, ipertensione arteriosa, aritmie cardiache, contrazioni muscolari (frequenti e purtroppo aspecifiche), alterazioni variabilissime dell’emocromo di difficile diagnosi con associazione di problematiche autoimmuni, neuropatie periferiche a varia espressione clinica, nefropatie, artropatie ed altro ancora di estrema rarità.
E veniamo ora al GLOSSARIO.
Adiuvante: aggettivo riferito alla terapia oncologica successiva alla prima, di solito chirurgica, meno frequentemente radioterapica. Il primo trattamento è considerato non radicale per tessuto maligno residuo ovvero è a rischio di malattia residua misconosciuta o a frequente recidiva della malattia per elevata attività biologica della neoplasia. La terapia adiuvante viene presentata al Paziente come di necessità per neoplasia residua o precauzionale per il probabile rischio specifico. Al riguardo è fondamentale l’esame istologico del pezzo operatorio e gli esami diagnostici pre- e post-operatori eseguiti.
Neoadiuvante: la terapia neoadiuvante è la prima terapia proposta al Paziente, di solito di tipo farmacologico (chemioterapia) o radiante. Classici esempi sono il cancro della mammella, del retto e dell’esofago diagnosticati in una fase non precoce cioè il tumore è di dimensioni piuttosto ampie ed interessa strutture contigue che è preferibile non asportare chirurgicamente, manovra più agevole dopo il trattamento primario scelto.
Agente cancerogeno: è una sostanza o una condizione per lo più lavorativa o ambientale, che in base alle conoscenze scientifiche, si ritiene sia in grado di provocare una neoplasia nei soggetti che ne vengano a contatto, per lo più cronicamente. Sono moltissime ed indico il link per la loro elencazione http://w3.uniroma1.it/istologia/Sicurezza/Linee_Guida_Agenti_Cancerogeni_Mutageni.pdf.
Ricordo il cancro della vescica negli operatori di pellame con il colorante rosso di anilina, il fosforo e il cancro del fegato nelle operaie svizzere che impiegavano il pennello per posare il fosforo sui numeri e le lancette degli orologi (appuntire i peli del pennellino con le labbra ed ingestione del fosforo (P, è un minerale non metallo), l’asbesto (amianto) ed il mesotelioma pleurico, arsenico, cadmio, berillio, cromo, radiazioni ionizzanti, IPA (idrocarburi policiclici aromatici) per la via anatomica respiratoria (naso -> polmone), benzene e leucemie mieloidi, aflatossine, HBV ed HCV per il cancro del fegato, papillomavirus per il cancro della cervice uterina, ano, cavo orale e del glande. E tanti altri.
Agoaspirato eco-/TAC guidato per esame citologico, cioè delle cellule, ma anche dei recettori, dei markers neoplastici ed altro.
Biopsia: prelievo chirurgico in sala operatoria, in ambulatorio o percutaneo cioè biopsia percutanea con ago detto through cut (taglio attraverso, in italiano) eco- o TAC guidata oppure endoscopica di un campione del tessuto da studiare al microscopio da parte dell’Anatomo-Patologo per la diagnosi di natura.
Carcinoma in situ (CiS): tumore maligno diagnosticato in una fase precoce, iniziale nella quale non può dare metastasi (nato al di sopra della membrana basale) e perciò la sua asportazione garantisce la guarigione. Attenzione all’evenienza di lesioni multiple “in situ”, come nella mammella, che richiedono talora un intervento mutilante, tipo mastectomia, anche bilaterale.
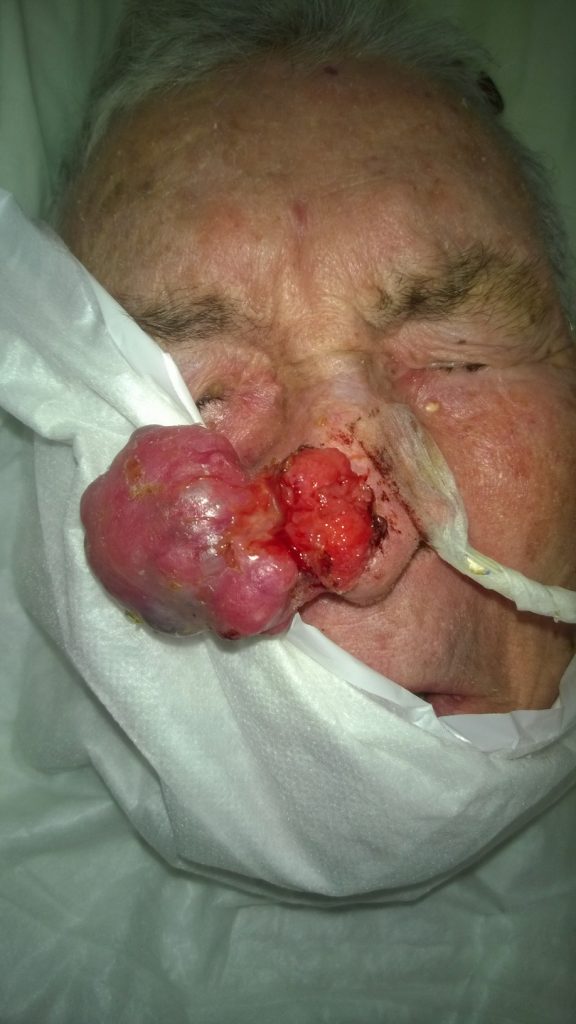
Carcinoma invasivo: tumore maligno la cui crescita locoregionale è avanzata con necessità di aggressione terapeutica spesso plurimodale, chirurgica con asportazione ampia e pluriorganica e quindi anche radioterapica. In alcuni tipi di cancro invasivi del retto, esofago, mammella e cervice uterina la radioterapia precede quella chirurgica, nell’intento di ridurre le dimensioni della neoplasia e la sua infiltrazione locale, diventando così la prima terapia del caso: si parla di terapia neoadiuvante mentre quella chirurgica sarà la secondaria. Probabilmente ci sarà quindi la TCX, terapia di necessità adiuvante, terziaria.
Chemioterapia o terapia citostatica o TCX, o terapia antiblastica o farmacoterapia antitumorale: strategia terapeutica farmacologica impiegata per distruggere le cellule neoplastiche agendo sulla loro crescita e/o impedendone la riproduzione (mitosi o replicazione cellulare).
Cisti: neoformazione cava benigna a contenuto fluido o compatto, denso.
Immunoterapia: terapia che mira a stimolare il sistema immunitario del Paziente per distruggere o contrastare le cellule neoplastiche. Ricordo che le difese immunitarie sono rappresentate dalla fagocitosi, caratteristica dei granulociti neutrofili e dei monociti della linea mieloide midollare e dei linfociti natural killer della linea linfoide e dalla produzione di anticorpi (immunoglobuline) da parte delle plasmacellule derivanti dai linfociti B.
Infiltrazione neoplastica: ricordiamo le zampe del granchio. La neoplasia invade la struttura anatomica di origine, può espandersi al di fuori di essa coinvolgendo le strutture vicine.
Linfonodi o ghiandole linfatiche: strutture anatomiche a forma di piccoli piselli costituite da cellule dette linfatiche che producono linfociti del sistema immunitario. Decorrono lungo i vasi linfatici che accompagnano preferibilmente le arterie omonime e rappresentano un filtro alla disseminazione delle cellule maligne. Nella chirurgia oncologica la linfadenectomia (asportazione dei linfonodi) locoregionale fa parte della metodica ablativa standard.
Linfonodo sentinella: è il primo linfonodo che drena la linfa dal tumore, individuato intra-operatoriamente con un colorante blu o con un rilevatore geiger (di radioattività) per una sostanza iniettata nella neoplasia il giorno prima (mammella, melanoma).
Markers tumorali: sono proteine, polipeptidi, mucoproteine, ormoni o altre molecole biochimiche rilevate nel siero (Laboratorio Analisi – Patologia Clinica) di alcuni malati di cancro e dosabili in % anche nei loro tessuti neoplastici
(in Anatomia Patologica). La misurazione dei markers tumorali può essere utilizzata come strumento diagnostico o come metodo di monitoraggio della strategia del trattamento oncologico. I più noti sono: CEA (colon-retto, stomaco), Ca 19.9 (pancreas, metastasi al fegato, intestino), Ca 15.3 (mammella), Ca 125 (ovaio), PSA (prostata), NSE (polmone), TPA (polmone, aspecifico, generico), alfa-fetoproteina (fegato), beta-HCG (testicolo), S 100 (melanoma).
Metastasi o tumore secondario o secondarismo (termine obsoleto). In Greco: al di là (meta) e stàsis, posizione. Presenza di noduli neoplastici a partenza dalla zona di origine in sede vicine o lontane ma non continue (qui infiltrazione). Le vie di metastatizzazione sono 3: per via ematica venosa, linfatica (linfonodi), endocavitaria (cavità pleurica e peritoneale).
Questo termine è anche impiegato nelle infezioni, tipo ascesso metastatico al fegato, metastasi settica al cervello, localizzazione metastatica al cervello di larve di cisticerco ecc.).
Palliativo: varie metodiche di terapia somministrate al fine di procurare alleviamento dei soli sintomi, in primis del dolore, nausea, astenia, iporessia ed altro nell’obiettivo di un miglioramento della qualità di vita: non ha ovviamente finalità di cura. Ricordo i Centri Hospice.
Polipo: tumore a forma di pallina delle vie anatomiche in contatto con l’esterno. La sua natura benigna o maligna la determina la sua biopsia o asportazione in toto e l’esame istologico. Molti polipi nascono e rimangono benigni, altri tendono a cancerizzare sotto l’influenza di una predisposizione genetica (intestino) e con la crescita; importanti le dimensioni della lesione: quanto più grandi (di solito > 2.5 cm., anche se ci sono variazioni) > la tendenza alla cancerizzazione.
Port-a-cath: questo articolo approfondito, link sottolineato, è stato scritto per i Colleghi Medici ed il Personale Infermieristico. Ha quindi un linguaggio adeguato, talora difficoltoso per gli Amici O.S.S., ma sono qui con voi per spiegare ed illustrare. Il port è un sistema totalmente impiantabile in regime Day Surgery (D.S.), in anestesia locale, costituito dalla unione di due elementi: la
camera (o port o reservoir o serbatoio) ed il catetere venoso centrale (CVC). Da qui il termine “serbatoio con catetere”. E’ indicato per terapie infusive oltre i 3 mesi, ma anche meno in quei Pazienti con accesso venoso periferico inaffidabile.
La scelta del lato, in regione sottoclaveare: come per il classico CVC, è anatomicamente più agevole a dx. Comunque si sceglie sempre il lato dove la patologia pleuro-polmonare risulti più evidente per < le eventuali complicanze anatomo-funzionali di un pnx o di una emorragia veno-arteriosa del lato sano.
Alcune raccomandazioni:
-) camera del port eparinizzata;
-) evitare borse a tracolla sul lato del port,
-) esame clinico accurato alla comparsa di dolore locale soprattutto latero-cervicale basso, spontaneo ma anche dopo flessione laterale o torsione del collo e soprattutto alla palpazione, così come un dolore all’orecchio omolaterale per potenziale trombosi della giugulare;
avanzamento della malattia, deficit nutrizionali, disidratazione, allettamento, insufficienza respiratoria, produzione di peptidi pro-coagulanti da sindrome para-neoplastica, causa imprecisata (idiopatica) possono creare problemi di funzionamento e di gestione;
– attenzione ancora a febbricola o febbre franca, talora intermittente-remittente di origine non definita. In primis l’emocoltura, non rari i cocchi e le candide. Escluse le cause più probabili per quel tipo di Paziente c’è da pensare ad una infezione del port-a-cath che se confermata con emocolture, spesso per esclusione, porterà alla rimozione del sistema.
Lezione n. 17: LINFOMI e LEUCEMIE (SINDROMI MIELODISPLASTICHE).
Linfoma, dal Gr. linfa e -oma, tumore o tumefazione. Leucemia, dal Gr. leucos, bianco ed -emia, del/nel sangue. Entrambe le neoplasie presentano elementi morfologici, genetici e clinici in comune, ma sono in realtà patologie diverse e di competenza dello specialista Ematologo con patogenesi multifattoriale, nella quale si invocano fattori genetici e fattori ambientali, come le radiazioni, i pesticidi ed il benzene (inquinamento ambientale e fumo di tabacco).
Il linfoma è un tumore maligno dei linfociti T e B e si osserva in queste 2 forme cliniche:
1) il linfoma di Hodgkin si presenta come masse linfatiche indolori nelle classiche sedi linfonodali superficiali, ma soprattutto nel collo, regioni sovraclaveari e inguinali, più raramente ascellari e predilige i giovani maschi in comunità (collegi, convitti, seminari) e caratteristica è la sudorazione notturna inspiegabile e la crescita sovente rapidissima dei linfonodi, anche in sole 24 h.; la diagnosi è affidata alla biopsia linfonodale per esame istologico; l’emocromo può essere spesso non di aiuto, perchè normale, tranne talora monocitosi;
2) il linfoma non-Hodgkin ha invece espressione viscerale, manifestandosi in organi ed apparati come fegato, milza, intestino, appendice, polmone, cute, SNC e testicolo
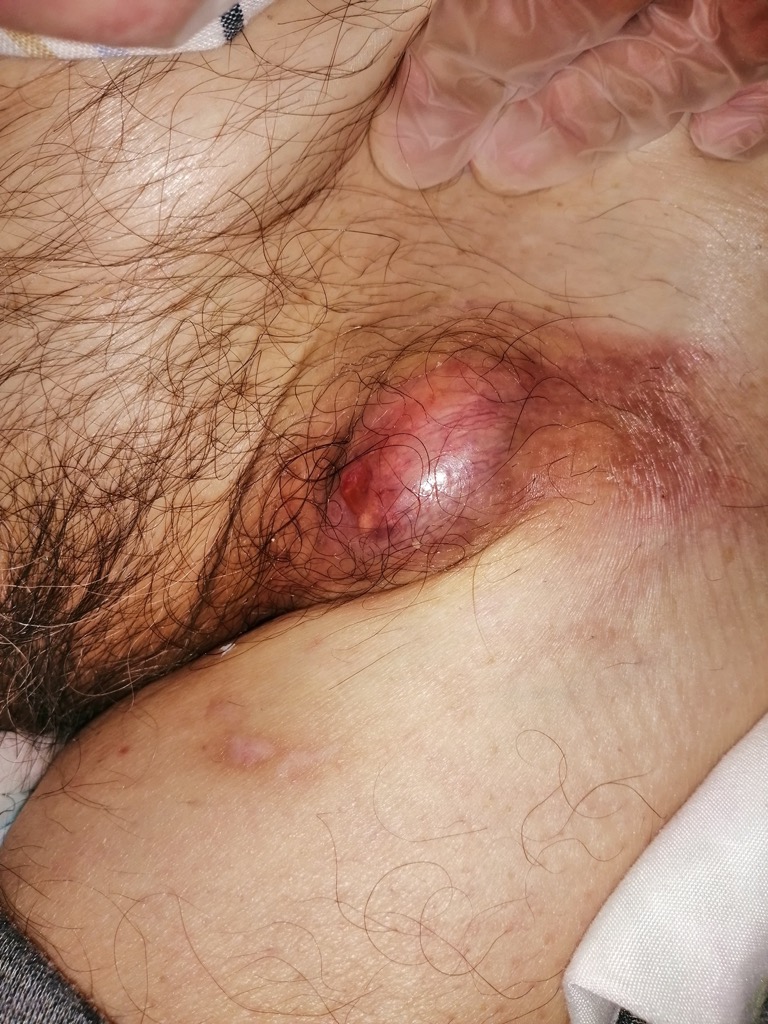
soprattutto nei soggetti adulti o anziani. La sua stadiazione è affidata alla tecnologia radiologica (Rx convenzionale, TAC, RNM, Pet-TAC) e scintigrafica. Anche qui l’emocromo può essere normale. Molto spesso però il Paziente portatore di una “massa” profonda, giunge al tavolo operatorio senza una diagnosi di natura, cioè istologica, ma con la necessità di rimuoverla per problemi vari, sia in urgenza che in differita: quindi la diagnosi di linfoma.
La leucemia, cioè “sangue bianco” al microscopio, è una malattia neoplastica che interessa diffusamente il midollo osseo, con la presenza in circolo di leucociti tumorali immaturi (blasti) in gran numero con assenza di solito, di masse definite come nel linfoma. Termine più appropriato e moderno è quello di sindromi mielodisplastiche cioè alterata crescita di cellule del midollo osseo.
La diagnosi di leucemia è affidata all’emocromo come primo esame sospetto o rilevatore, alla biopsia osteo-midollare dell’ala iliaca, e/o all’agoaspirato di sangue dallo sterno, meno indicato.
L’origine delle cellule responsabili di queste patologie è nel midollo osseo, da una “cellula madre” che origina due linee cellulari, la mieloide e la linfoide. La linea mieloide fornisce i globuli rossi, le piastrine e i globuli bianchi granulociti neutrofili e monociti, quella linfoide comprende gli altri tipi di globuli bianchi nei quali i linfociti B sono i più importanti, seguono i granulociti eosinofili e basofili. I linfociti si trovano oltre che nel sangue anche nella linfa, nei linfonodi e nel tessuto linfatico in tutte le parti dell’organismo. Raggruppamenti particolarmente consistenti di tessuto linfatico si trovano nelle linfoghiandole, adenoidi (rinofaringe), tonsille (orofaringe), nel fegato, nella milza e lungo i tratti mucosali intestinali e polmonari. Il SNC è privo di linfonodi e tessuto linfatico, non le meningi, dove sottili vasi linfatici le percorrono.
La leucemia dei linfociti T ha un’origine, dovuta all’HTLV-1, un retrovirus oncogeno facente parte della stessa famiglia dell’HIV che ha la capacità durante la replicazione di convertire il proprio RNA in DNA.
Il sistema linfatico rappresenta un sistema di raccolta e veicolo nel sangue di rifiuti metabolici da eliminare (rene e fegato), di controllo e annientamento degli agenti infettivi, di trasporto dei grassi.
I quattro tipi comuni di leucemia sono:
leucemia linfoblastica acuta, la forma più comune nell’infanzia, ma presente anche in età avanzata;
leucemia linfocitica (linfatica) cronica, interessa solo gli adulti e gli anziani.
Nelle due forme seguenti le cellule patologiche riguardano la linea mieloide e quindi le 4 linee cellulari derivanti: globuli rossi (vivono mediamente 120 gg.), piastrine (vita di alcuni giorni), globuli bianchi (vivono solo poche ore) tipo granulociti (la più frequente) e monociti. La leucemia mieloide acuta, frequente negli adulti, rara nell’infanzia e nei giovani e la leucemia mieloide cronica.
La forma acuta insorge quando la malattia interessa le cellule specifiche nelle fasi iniziali del loro sviluppo; esse così rimangono immature e non funzionanti, pertanto il paziente va incontro facilmente ad infezioni, emorragie e anemia con ospedalizzazione urgente.
La leucemia cronica si manifesta quando la leucemia colpisce le cellule più ‘mature’, specializzate per cui vengono mantenuti e garantiti gran parte dei propri compiti e le complicanze specifiche sono non frequenti. Talora il quadro ematologico e quindi clinico può manifestarsi drammatico, ma sempre tardivamente in rapporto all’esordio morfologico del sangue periferico e midollare.
Trapianto midollare: modalità e tecnica terapeutica dal 1968 nei linfomi e leucemie. Consta di due tempi distinti: nel primo il paziente viene sottoposto a chemioterapia e/o radioterapia con l’obiettivo di distruggere (tutte) le sue cellule midollari, sane e malate; il secondo consiste nel somministrargli con trasfusione, le cellule del midollo osseo del donatore comprendenti anche le cellule staminali emopoietiche che, allocatesi ”spontaneamente” nel midollo, iniziano a produrre le 3 linee cellulari dei globuli bianchi, dei rossi e delle piastrine con loro comparsa in periferia (in circolo) dopo circa 14 gg. Il midollo prelevato al donatore (1 l. circa) si ricostituisce in un mese circa.
Esiste anche la donazione di cellule staminali emopoietiche da sangue periferico, molto complessa, che non tratto.
Autotrapianto di cellule staminali: metodica anche questa complessa che richiede varie terapie, selezione, raccolta delle proprie cellule staminali e reinfusione.
Lezione n. 18) DIABETE MELLITO: tipi, caratteristiche; glossario e clinica.
Il diabete è una malattia endocrina dove l’insulina non attua il proprio compito ipoglicemizzante, perché assente (D. mellito I° tipo (tipo 1), oppure è
normale o addirittura si ha iperinsulinemia: come si osserva nel diabete tipo 2, in quello gravidico ed in quello steroideo. In questi 3 casi è presente il fenomeno dell’insulino-resistenza che spiego subito.
L’insulina è un ormone prodotto dal pancreas che regola in primis il metabolismo del glucosio ed ha effetto anabolizzante favorendo l’ingresso anche degli aminoacidi e della creatina che favoriscono la sintesi proteica. Rappresenta la chiave di ingresso di questo zucchero nelle cellule, insieme al potassio nei tessuti insulino-sensibili, che sono fegato, tessuto adiposo e muscolo scheletrico che a riposo sintetizza glicogeno, polimero di glucosio (collana di perle cioè macromolecola con tante unità di glucosio) con la glicogenosintesi. Alcuni organi e tessuti insulino dipendenti sono il tessuto adiposo, i globuli bianchi (leucociti), la ghiandola mammaria, le cellule beta del pancreas ed il muscolo striato a riposo, altri che risultano essere non insulino-sensibili sono il tessuto nervoso, il cuore, la mucosa intestinale, i reni, i globuli rossi (eritrociti), il muscolo striato durante il lavoro. Il fegato è relativamente indipendente dall’insulina, a seconda delle richieste del metabolismo e del livello glicemico.
Con il difetto funzionale di questo ormone si ha pertanto l’iperglicemia con i suoi danni, soprattutto > i 180 mg/dl:
1) la glicazione di 3 elementi bio-anatomici:
della emoglobina (Hb) con l’HbA1c, emoglobina glicata o glicosilata;
dell’epitelio dell’intima o endotelio del microcircolo, la microangiopatia diabetica che ci riporta ai dettami di Virchow con la trombofilia da lesione delle cellule endoteliali o intimali.
e del tessuto connettivo con le sue 3 fibre collagene, elastiche e reticolari.
Ed ancora
2) predisposizione alle infezioni batteriche e micotiche favorite dal glucosio, preziosa fonte di nutrimento, il danno da microangiopatia diabetica pressocchè sistemica, e
3) glicosuria con danno renale. Il glucosio è idrofilo per renderlo solubile in sospensione e quindi la glicosuria provoca > delle perdite di acqua con le urine, la poliuria e quindi polidipsia, la sete intensa. Vedi il glossario avanti.
L’etimologia del termine diabete proviene dal Greco e vuol dire “passare attraverso” riferito al noto “passaggio” di urina dolce, in abbondanza, la poliuria, accompagnata da polidipsia, aumento della necessità di bere acqua. Mellito, dal Latino mel, miele e quindi dolce, riferito alle urine del diabetico ricche di zucchero e quindi dolci all’assaggio, manovra che il medico eseguiva in tempi passati (!). Poliuria: lo zucchero nelle urine viene tenuto in sospensione da un’adeguata quantità di acqua.
Diabete mellito tipo I° o giovanile: patologia del metabolismo glucidico, nei giovani, con glucosio in eccesso nel sangue, l’iperglicemia, ed assenza di insulina.
Avviene per distruzione delle cellule beta delle isole di Langerhans del pancreas da varie cause di tipo genetico o autoimmune, da virus soprattutto del gruppo degli Enterovirus con reazione auto-anticorpale lesiva sulle cellule produttrici dell’insulina ad effetto ipoglicemizzante: questo ormone diventa terapia e viene definito “farmaco della sopravvivenza”. L’assenza di insulina, come detto all’inizio, si ha anche nei soggetti pancreasectomizzati e nelle estese e severe pancreatiche croniche, classiche dell’alcolista cronico e nelle neoplasie del corpo-coda pancreatico.
Nel diabete giovanile, per spiegare il problema dell’autoimmunità, è classica la storia di un bambino con gastroenterite da Enterovirus. Il piccolo paziente guarisce, ma talora, a distanza di qualche mese, compare il quadro clinico severo di una diabete mellito scompensato, perchè gli anticorpi contro il virus linfociti T mediati -> linfociti B -> plasmacellule colpiscono anche le cellule beta delle isole di Langerhans pancreatiche insulino-produttrici.
Diabete mellito tipo II° o dell’adulto: patologia del metabolismo degli zuccheri con glucosio in eccesso nel sangue, l’iperglicemia, determinata sia dalla deficitaria quantità dell’ormone insulina, sia dall’incapacità delle cellule di ricevere il glucosio a causa dell’insulino-resistenza, per la quale avremo in circolo addirittura troppa insulina, ma inefficace.
Tratto subito l’insulino-resistenza: in questa evenienza, il recettore, serratura del GIK, la chiave è “mascherato” rimanendo in circolo; l’insulina non ce la fa a smaltire (chiarificare) il cronico ed elevato tasso di glucosio in circolo prodotto dal fegato per mancato utilizzo periferico: così l’ormone pancreatico trasforma il glucosio in glicerolo (o glicerina), C3H8O3, un alcol che legandosi agli acidi grassi circolanti di origine animale e vegetale della dieta sintetizza i trigliceridi che vanno ad “abitare” nel fegato. Da qui quasi tutti i diabetici sono ipertrigliceridemici e con steatosi epatica.
Parlavo prima del recettore specifico per il GIK: esso può essere “mascherato” da molecole e fattori infiammatori per i quali la “chiave” del GIK non entra nella “serratura”. Da qui un’iperinsulinemia inefficace per ottenere gli effetti desiderati.
L’insulina esogena, ormone del commercio, non è soggetta ad insulino-resistenza e la carenza di Vit. D3 ne è una causa importante e spesso misconosciuta, trascurata; la vita
media dell’insulina circolante da noi prodotta è di 7-15 min., se non c’è insulino-resistenza.
La malattia predilige individui di età media, con familiarità per il problema, buoni mangiatori in sovrappeso e con scarsa propensione all’attività fisica. Si può pertanto ridurre il rischio di sviluppare una tale patologia, giocando d’anticipo ed in modo previdente, soprattutto sulla < del peso corporeo. La terapia di tale diabete per una fase iniziale anche protratta può essere non farmacologica, ma affidata ad uno stile di vita sano e costante, altrimenti ci si affida alla terapia orale o sottocutanea, l’insulina. Ricordo ancora come una blanda attività fisica aerobica, già la semplice camminata vigorosa, il fit-walking, < l’insulino-resistenza (link dedicato).
Dal punto di vista anatomo-patologico questa malattia è caratterizzata da una
complicanza terribile dell’iperglicemia: un’alterata funzione delle cellule vasali per la glicazione proteica delle cellule endoteliali, come già detto. Da qui, secondo Virchow, la tendenza alla trombofilia, soprattutto evidente a carico dei piccoli vasi arteriosi periferici e dei capillari. Questa è purtroppo la caratteristica della microangiopatia diabetica, con progressivo ispessimento del calibro degli stessi e deficit di apporto di sangue arterioso, ricco di O2 e nutrienti e deficit di smaltimento dei cataboliti da parte del sistema vascolare venoso di deflusso con tendenza all’aggregazione piastrinica, prima fase della formazione del coagulo, al quale si aggiunge quindi la fibrina che incamera globuli bianchi e rossi (coagulo rosso). Si presenta adesività dei globuli bianchi alle pareti vasali con ispessimento delle loro pareti, microtrombosi e microinfarti diffusi per ischemia a valle.
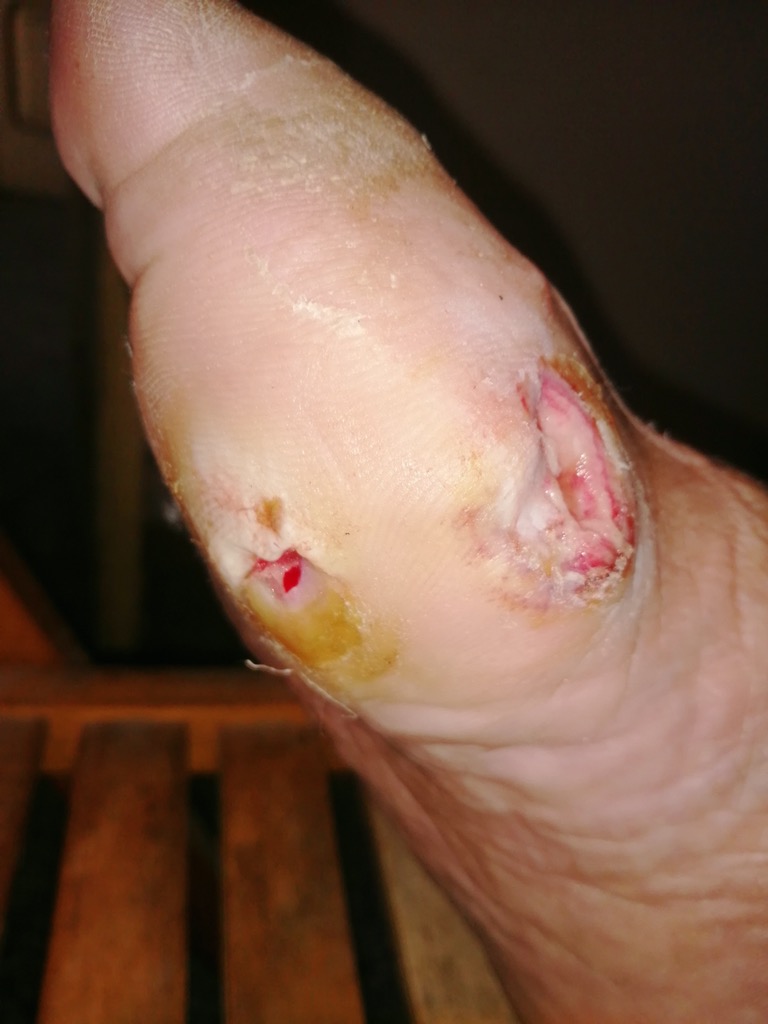
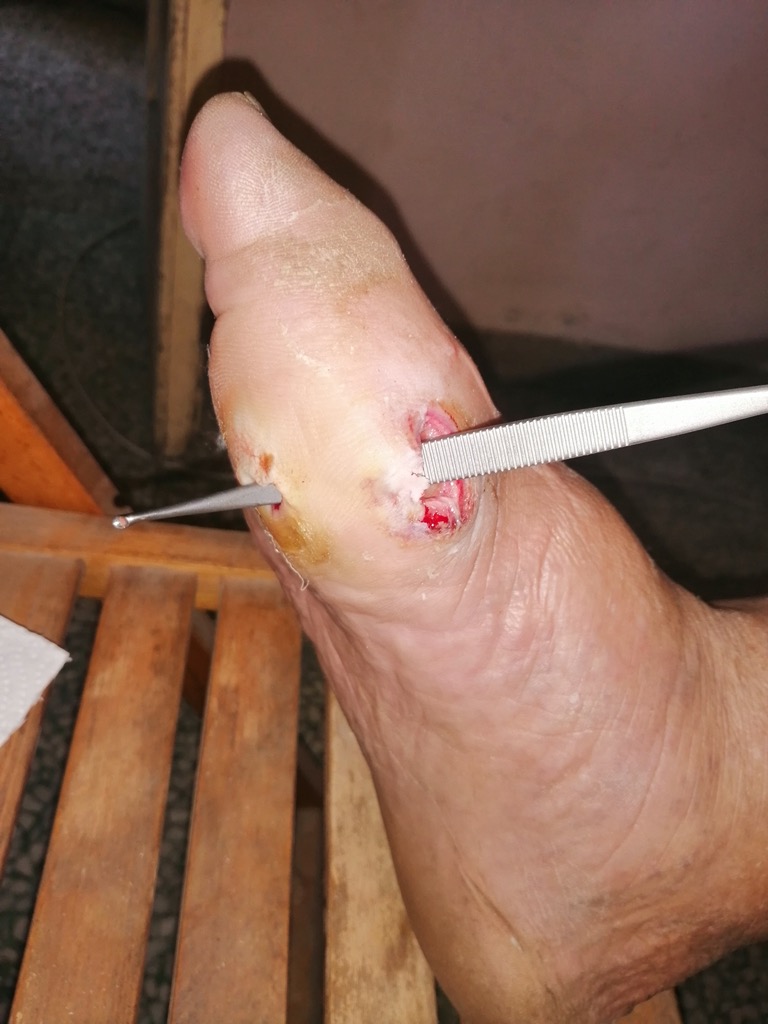
Questa patologia della nutrizione distrettuale da compromissione dei vasi sanguigni ed anche di quelli delle terminazioni nervose (vasa nervorum), la neuropatia diabetica, è molto evidente a livello oculare per la retinopatia, cardiaco, renale, cerebrale, delle gambe e dei piedi con perdita della sensibilità termica e dolorifica, dal riscontro clinico grave perchè le lesioni sono spesso indolori (!) ed avanzate, spesso infette. I quadri clinici sono pertanto molteplici e rispettivamente: calo della vista, miocardiopatia ischemica, insufficienza renale cronica, vasculopatia cerebrale, turbe del trofismo degli arti inferiori con deficit deambulatorio ed ulcerazioni cutanee.
A livello connettivale la glicazione compromette la stabilità e compattezza delle fibre elastiche, collagene e reticolari con lassità dei tessuti, cute e sottocute “cadenti”, delle cicatrici chirurgiche e delle zone che subiscono traumi di vario tipo. Si sa che le cicatrici del diabetico tendono alla guarigione con maggior tempo e sono ottimi siti per la proliferazione batterica se trova in queste zone sangue, siero, residui cellulari necrotici e deficit strutturali connettivali per una deleteria infezione locale, potenzialmente sistemica
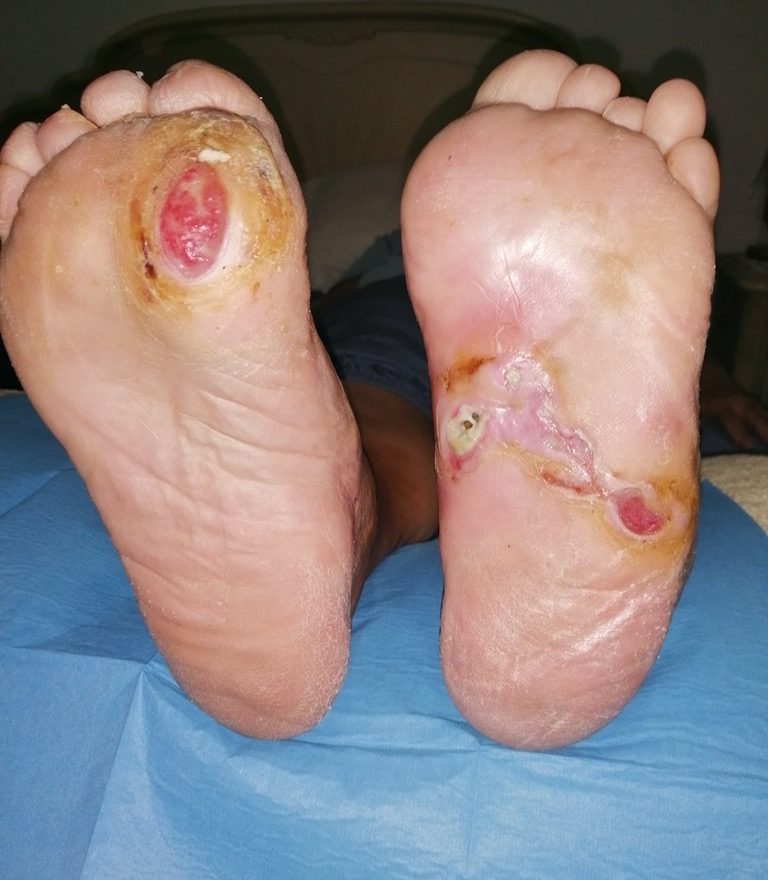
(Pazienti fragili e critici).
Accanto a ciò, il diabete compare nella complessa quanto frequente sindrome metabolica caratterizzata dalla associazione con obesità, ipertensione arteriosa, dislipidemia e iperuricemia, o gotta, questa però non caratteristicamente. Questi problemi medici multipli complementari comportano rischi esponenziali per la salute e la vita; la predisposizione a patologie infettive di vari organi ed apparati rende questi Pazienti “fragili e vulnerabili” con spettanza di vita ridotta, laddove drastici mutamenti dello stile di vita non vengano identificati, intrapresi e perseguiti.
Diabete gravidico o gestazionale: diabete o

intolleranza ai carboidrati (resistenza) in gravidanza. Nel 95% dei casi si risolve con il parto ma può invece annunciare un tipo di diabete tipo 2 che si svilupperà in un’epoca più o meno prossima.
Diabete steroideo: da cortisonici, reversibile alla sospensione dei farmaci. La necessità di terapia cortisonica nel Paziente diabetico può creare delle iperglicemie severe e protratte da trattare con insulino-terapia ad hoc e grande compliance del Paziente. Sempre da cortisonici è l’iperglicemia che si osserva nello stress. Ho dedicato la lezione n. 41 del modulo n. 17 appunto a questa frequente e severa condizione clinica, accanto ad uno dei primi miei articoli del blog: Stress, compagno di vita (link).
GLOSSARIO
Acetone: sostanza chimica che si forma nei tessuti e che quindi viene riversata nel sangue quando essi impiegano, metabolizzano, scindono i grassi e le proteine al posto dello zucchero per fornire energia. Le cause sono un deficit di insulina a disposizione delle cellule, una sua mancata utilizzazione per il problema dell’insulino-resistenza, una dieta povera di zuccheri o iperproteica.
Acidosi: eccesso di metaboliti acidi nel sangue con squilibrio dell’equilibrio acido-base che si studia con l’EGA (emogasanalisi). Classico il quadro clinico nel coma chetoacidosico diabetico.
Attività motoria: se possibile, il paziente diabetico abile ed autonomo deve inserirla nelle attività quotidiane con < della ins.-resistenza, come già detto., la fit-walking.
CAD: acronimo di Centro AntiDiabetico, ambulatorio dedicato.
Carboidrati o glucidi: sono insieme ai protidi ed ai lipidi le tre principali categorie di alimenti. Esistono i carboidrati semplici tipo zucchero raffinato con glucosio e fruttosio (monomolecole o monosaccaridi) e i disaccaridi (due molecole) come saccarosio, maltosio e lattosio e quelli complessi per esempio gli amidi. Una volta ingeriti tutti sono trasformati in glucosio e quindi in glicogeno (polimero del glucosio, riserva energetica epatica). I carboidrati semplici creano un picco di insulina, una successiva rapida ipoglicemia mentre quelli complessi alzano l’insulinemia lentamente con lieve ma protratto effetto ipoglicemizzante.
Colesterolo LDL ed HDL: il colesterolo è uno steroide, molecola lipidica. Il suo valore nel sangue dipende da 3 fattori:
i geni dei genitori, come ci comportiamo a tavola, poichè è il risultato delle calorie in eccesso del cibo, oppure dal mangiar sbilanciato in favore dei cibi grassi, e dall’attività fisica che facciamo, perchè la sedentarietà è un’aggravante nota. In questi ultimi 2 casi siamo noi i co-registi del referto del Laboratorio. Il colesterolo è una sola molecola: la bontà del colesterolo “buono” o la cattiveria del suo agire, il colesterolo “cattivo”, sono funzione delle lipoproteine che lo veicolano, i carriers. Le HDL (High Density Lipoproteins) si comportano “bene” perché veicolano 1/3 della molecola dal sistema vascolare e dal sangue verso il fegato, rimuovendolo dai depositi delle placche aterosclerotiche o contrapponendosi al suo deposito, smaltito poi come componente della bile; le LDL (Low Density Lipoproteins) mobilizzano quasi i 2/3 del colesterolo, e ciò dal fegato alle cellule bersaglio per il metabolismo specifico prezioso, favorendone però anche il deposito nella parete arteriosa, fenomeno classico dell’arteriosclerosi, soprattutto nelle arterie coronarie (!) ed in quelle di grosso e medio calibro. Una piccola quota dello steroide è veicolato dalle VLDL, dannose.
Ad ogni aumento dell’introito di acidi grassi saturi dell’1% dell’apporto calorico totale si ottiene un > del 2% dell’ LDL colesterolo. L’abitudine ad una sana prima colazione, con il 15-20% delle calorie giornaliere comporta la riduzione della componente LDL colesterolo e dei trigliceridi con maggior sensibilità all’insulina e quindi migliore tolleranza al glucosio; la presenza di eventuali fibre dei cereali e frutta hanno gli stessi vantaggi suddetti. Il valore “totale” del colesterolo è la somma di quello presente nelle lipoproteine LDL e nelle HDL, aspecifico; quello che conta dal punto di vista del rischio cardio-vascolare è il rapporto tra colesterolo totale e HDL, buono se < a 5 nell’uomo ed < a 4.5 per la donna.
Le iper-dislipidemie, con > del colesterolo ed anche spesso dei trigliceridi, hanno cause congenite ed acquisite per patologie varie o stile di vita inappropriato. E’ un capitolo estremamente complesso ed in continua evoluzione conoscitiva, eziopatogenetica, biochimica e farmacologica.
Mi soffermo soltanto, perché più comprensibile e sicuramente più utile per l’informazione, sul problema delle iperlipidemie secondarie, sulle quali tanto potremmo fare in più evenienze: obesità, diabete mellito, iperuricemia (gotta), uremia, ipofunzione ipofisaria e tiroidea, nefrosi, cioè patologia del filtro renale (glomerulo) con perdita di albumine nelle urine, abuso cronico di alcool (alcool -> acidi grassi -> trigliceridi), ittero, insufficienza epatica, lupus eritematoso sistemico, stress con > del cortisolo e per lo stesso motivo la terapia con glucocorticoidi (esempio classico quella per l’asma bronchiale), terapia con estrogeni (pillola, menopausa, cambiamento di sesso per la femminilizzazione, altro). Il colesterolo interviene nella formazione dell’emoglobina e nella riparazione delle cellule, è il precursore della Vit.D, degli ormoni steroidei e degli ormoni sessuali (come androgeni, testosterone, estrogeni e progesterone) nonchè della bile dalla quale viene ricaptato in parte a livello intestinale per ritornare al fegato, inoltre è un fondamentale componente delle membrane cellulari. Buono quello contenuto in: crostacei, salmone affumicato, pesce azzurro, ricotta, uova, no quello delle carni grasse, rosse soprattutto e degli insaccati.
Coma iperglicemico: grave situazione clinica con bassa insulinemia, da diabete mellito giovanile tipo 1 più frequentemente, da pancreasectomia o pancreatite cronica nell’alcolista, o in pazienti di solito anziani, disidratati con grave insulino-resistenza. Fattore scatenante una patologia acuta severa organica o psichiatrica, per pazienti notoriamente fragili per le classiche situazioni da stress: importanti conflitti psichiatrici, patologie intercorrenti infettive febbrili, traumi/incidenti e interventi chirurgici. Classici i 3 esempi delle forme influenzali gastrointestinali stagionali con disidratazione da perdite per vomito e diarrea con coliche addominali, sete e poliuria, quelli da profusa sudorazione protratta della stagione calda e nelle forme severe febbrili non trattate da giorni. Cuore e rene soffrono moltissimo, possibile la morte. Le cellule in mancanza di ossigeno ricavano l’energia, poca, dagli acidi grassi con produzioni di chetoni, soprattutto acetone, il C3H6O con appunto l’alito acetonemico -> acidosi metabolica, stato confusionale, ipersonnolenza (letargia), coma (-> morte). Terapia: ovvia l’idratazione con correzione delle turbe dei sali (elettroliti) e l’insulina.
Coma ipoglicemico o shock insulinico: grave e improvvisa ipoglicemia < 50 mg/dl. La perdita di coscienza (!!!) con midriasi è di solito il segno caratteristico dei diabetici non assistiti, soli, altrimenti ci sono segni premonitori visibili dai presenti: nausea e fame con mal di stomaco (epigastralgie), diplopia (visione doppia) con cefalea, tremori e formicolii diffusi, pallore, sudorazione importante, convulsioni, shock e coma con rischio di morte. Terapia: 118!!!. ma subito acqua e zucchero nei coscienti, fleboclisi glucosate e glucagone in ambiente idoneo nei comatosi (Ospedale, Residenza, ambulatori vari, anche aeroportuali, primo soccorso), ma in urgenza va bene anche un clistere con una siringa da 50 cc + 1 cucchiaio di zucchero! Nelle donne attenzione al beccuccio della siringa dove lo inserite.
Diabete scompensato o instabile: situazione clinica nella quale il paziente non riesce a mantenere un buon livello della glicemia per errori di dieta, di terapia o per patologie sovrapposte (febbre, stress, intervento chirurgico, terapia con cortisonici).
Diabete secondario ad altre patologie: le pancreatiti diffuse croniche ed acute di varia eziologia (virus, alcool, calcolosi delle vie biliari, pesticidi e solventi vari), la pancreasectomia chirurgica totale o del corpo-coda, tumori del corpo-coda, da terapia protratta con cortisone, antipsicotici, farmaci anti-rigetto, beta-bloccanti e statine per l’ipercolesterolemia.
Dieta, apporto calorico: dieta ipoglicidica, ipocalorica prescritta dal MMG o dallo Specialista, da associare ad attività motoria quando possibile.
Emoglobina glicosilata o glicata (HbA1c): e HbA1cO2 (ossiemoglobina glicata) il glucosio presente in circolo si lega all’aminoacido a catena ramificata valina dell’Hb dei globuli rossi (che si “glica”, dolcifica) formando una molecola di HbA1c stabile ed irreversibile, la cui determinazione è funzione del glucosio ematico, soprattutto > 180mg/dl. Essa risulta presente e quindi dosabile per tutto il tempo di vita residua dell’eritrocita. Calcolando questa di circa 120 gg., l’HbA1c corrisponde al valore glicemico relativo ai 2-3 mesi pregressi. Maggiore il suo valore, peggiore il controllo glicemico, maggiore il rischio di problematiche vascolari del macro- e micro-circolo e della cessione di O2 da parte dell’HbA1c che io chiamo veleno istotossico (nelle ipossie).
L’HbA1c risulta appropriato determinarla ogni 6 mesi: è il “gold standard” nel controllo glico-metabolico del Paziente con diabete tipo 2. E’ efficace per instaurare la relativa idonea terapia, individuando un valore determinato, “personale”, esito dell’aggiustamento terapeutico, essendo il dato l’espressione della glicemia media di un periodo così lungo. Un Comitato di Esperti ha stabilito il valore di HbA1c 6,5 % come “soglia” per la diagnosi di malattia diabetica: con valori inferiori a questo, la retinopatia diabetica, marker diabetico, non dovrebbe essere presente. Per le interpretazioni dei referti, affidarsi ai range del Laboratorio di Patologia Clinica di riferimento. Difficoltà di valutazione del referto si possono avere nei seguenti casi: alcoolismo, anemia cronica ed anemia emolitica, diabete giovanile tipo I° in rapida evoluzione, emoglobinopatie, emorragia recente, gravidanza, iperbilirubinemia severa, ipertrigliceridemia severa, leucocitosi severa, malaria, trasfusione recente, splenectomia, uremia ed ancora nei pazienti geriatrici e nell’insufficienza renale. In gravidanza la determinazione dell’esame, ma soprattutto la sua valenza clinica, devono essere interpretati dagli specialisti referenti per la complessità della problematica. Ed ora ecco perchè considero la?hb glicata un vele: essa cede con difficoltà l’O2 alle cellule e nel versante “venoso della cellula” non c’è posto per accogliere la CO2, che rimane nella cellula dove crea un ambiente acido non fisiologico.
Filtrato glomerulare: (Valore Filtrato Glomerulare): vai alla lezione sul rene n. 24, Nefropatie, modulo n. 7.
Glicosuria: una glicemia > a 180mg/dl può consentire la patologica presenza di glucosio nelle urine. Lo zucchero richiama acqua e quindi il paziente ha una diuresi complessivamente abbondante (poliuria) e frequente (pollachiuria) con sete spiccata (polidipsia).
Glomerulonefrite o nefrite: termine generico che indica patologie di tipo infiammatorio, autoimmune ed infettivo (“ite”!) a carico del nefrone (glomerulo e tubuli) di uno o di entrambi i reni sia in forma acuta che cronica.
Glucagone: ormone prodotto dalle cellule alfa del pancreas, innalza il livello di zucchero nel sangue in caso di ipoglicemia prendendo molecole di glucosio dal suo polimero, il glicogeno.
HGT o hemoglucotest: semplice ed agevole test su una goccia di sangue del paziente prelevata da un polpastrello per la determinazione della glicemia. La ASL con il CAD fornisce gratuitamente al paziente il kit completo per l’esame domiciliare.
Insulina: un ormone prodotto dal pancreas come già visto. L’insulina permette alle cellule di utilizzare il glucosio contenuto nel sangue con il complesso GIK trasformandolo in energia (ATP), molecola che scindendosi, fornisce calorie, stimola la sintesi degli acidi grassi (lipogenesi) e la loro esterificazione in trigliceridi, così come avviene anche per l’alcol. A disposizione di questa terapia esistono diverse molecole per origine (umana, di maiali, di altri animali, prodotta con Dna ricombinante), per “potenza” o “forza”, misurata in U.I. e per “velocità” d’azione (ultralenta, lenta, intermedia e pronta). Un’insulina pronta agisce nelle prime due ore dall’iniezione, una ultralenta di solito controlla i valori per 12 ore.
Ipoglicemizzanti orali: categoria di farmaci in cp che riducono i livelli di glucosio nel sangue stimolando la personale produzione (endogena) di insulina nei diabetici di tipo 2. Una domanda “difficile” che faccio sempre ai miei allievi al termine della spiegaziopne della malatia, é:
“quando non si devono prescrivere queste compresse?”
La risposta è: nel diabete giovanile insulino-dipendente e nei Pazienti che abbiano subito una pancreasectomia totale.
Altre cp hanno vari ruoli di ritardo dell’assorbimento degli zuccheri ed altro ancor più complesso e raffinato.
Nefrosi diabetica o meglio sindrome nefrosica diabetica: il suffisso -osi ricordo che vuol dire degenerazione, del rene in questo caso. Non infezione o infiammazione quindi, ma alterazione della funzione glomerulare di filtrazione e di riassorbimento. L’> della permeabilità glomerulare comporta come prima conseguenza la perdita giornaliera con le urine, di proteine plasmatiche, albumina in primis in una quantità che è superiore alle capacità di sintesi del fegato; la seconda conseguenza è un’alterazione della ripartizione dei liquidi corporei tra compartimento intra- ed extra-vascolare a favore del secondo, con formazione di trasudati di liquidi detti edemi. Si associa sempre iperlipidemia. La prognosi di questa complicanza è funzione del buon controllo glicemico.
Nefrosi diabetica o sindrome nefrosica da glicosuria con poliuria e polidipsia da patologia della ultrafiltrazione glomerulare, la glomerulo-nefrite, cronicizza in patologia degenerativa irreversibile e progressiva, la nefrosi, portando da quadri clinici asintomatici (nefropatia silente) ad insufficienza renale cronica con microalbuminuria ingravescente fino alla marcata proteinuria, riduzione del filtrato glomerulare, ipertensione arteriosa, > della creatininemia con edemi da ipoprotidemia di caviglie e piedi, volto, addome; malnutrizione, severa ipercolestrolemia ed ipertrigliceridemia che con l’ipertensione arteriosa provocano un severo > del rischio cardiovascolare ischemico e cerebrale, ischemico ed emorragico. Con il progredire dell’insufficienza d’oragano anche il deficit di produzione dell’eritropoietina (EPO), conduce ad anemia, astenia e malessere: siamo ormai nell’uremia con morte prematura.
Peptide C o C-Peptide: marker della produzione endogena, personale dell’insulina i cui valori sono quindi paralleli a quelli dell’insulinemia. La terapia insulinica non altera il dosaggio di questo valore, essendo insulina farmacologica. Da qui riflessioni di criminologia su omicidio e suicidio da insulina “esterna”.
Pielonefrite nel diabetico: la patologia infiammatoria o infettiva (caratteristica del diabete è la facilità delle infezioni per problemi di “zucchero” amato dai germi per il loro metabolismo e deficit immunitari) colpisce la mucosa della pelvi e il nefrone, ma molto spesso è “ascendente” per lo più da cistite da Escherichia Coli, Proteus mirabilis, Pseudomonas aeruginosa ed altri. Frequente un’altra patologia associata come l’IPB (ipertrofia prostatica benigna) nell’uomo e l’uretra breve per la donna, calcolosi vescicale, malattia da reflusso vescico-ureterale, C.V. a permanenza con o senza malattie neurologiche spinali o cerebrali.
Polidipsia: è la sete intensa da disidratazione che richiede la continua ingestione di acqua e quindi la poliuria.
Proteinuria, albuminuria: eccesso nelle urine di albumina e proteine a diverso peso molecolare.
Recettori dell’insulina: zone esterne della membrana cellulare di tutte le strutture ed organi del corpo che permettono a queste di legarsi all’insulina disponibile potendo così assumere glucosio dal sangue e introitarlo. Il loro mancato funzionamento, cioè l’effetto biochimico è detto insulino-resistenza. già noto.
Retinopatia diabetica: la visita Oculistica programmata fa parte del percorso standard di controllo nel diabetico presso il CAD. L’iperglicemia “indebolisce”, altera o meglio degenera i vasi sanguigni della retina, superficie sensibile dell’occhio, con trasudazione di liquido perivasale sulla sua superficie: la visione all’inizio è appena sfocata in alcune aree, spesso stabilmente (retinopatia non proliferativa). Se la retinopatia avanza, si ha la crescita (neovascolarizzazione) di nuovi vasi capillari, fragili che possono rompersi provocando emorragie che ostacolano il visus (visione). Intorno alla retina si crea ancora un tessuto cicatriziale che la mortifica con lacerazioni per stiramento e trazione. E’ la retinopatia proliferativa che può condurre a gravi deficit della vista, fino alla cecità.
Trigliceridi: sono i cosiddetti lipidi semplici, composti dall’alcool glicerolo coniugato con gli acidi grassi, cioè i triacil-gliceroli. Le loro funzioni sono essenzialmente di trasportatori e di riserva di acidi grassi, sono fornitori di energia e cooperano in numerose funzioni biochimiche intracellulari.
Nelle diete ipercaloriche, iperglicidiche ed iperproteiche, il glucosio in eccesso, > 40 gr., ma anche l’alcool, viene convertito dall’insulina in glicerolo che coniugandosi con gli acidi grassi della dieta forma i trigliceridi. Il loro ruolo di fattore di rischio nelle malattie dismetaboliche e cardio-vascolari > se in associazione ad altre condizione negative come > del colesterolo-LDL, obesità, fumo, diabete, sedentarietà e familiarità positiva per sindrome metabolica. Utile al riguardo una pausa sul blog del mio Amico Pasquale.
Trigliceridi a catena media (grassi MCT): sono formati da acidi grassi saturi che3 forniscono calorie, ma non innalzano il colesterolo-LDL, si assorbono direttamente dalle cellule della mucosa intestinale senza necessità di enzimi (grande utilità nei Pazienti con problemi di assimilazione per problemi vari generali, cardio-respiratori o locali tipo intestino “corto” o malattie infiammatorie croniche intestinali), sono impiegati dai mitocondri a scopo energetico. Forniscono 8.3 Cal./gr, il doppio di quelle del glucosio e sono presenti in oli peraltro poco raccomandabili quali quelli di cocco e di palma (li ritroviamo ovunque, purtroppo), nel burro e nelle mandorle.
Trigliceridi a catena lunga: hanno funzione strutturale di membrana, energetici perchè entrano nei mitocondri e modulano il tasso del colesterolo-LDL.
La trigliceridemia:
>: cause familiari genetiche, diete ipercaloriche per carboidrati, grassi ed alcool aggravate da sedentarietà, sovrappeso ed obesità, alcoolismo, fumo, epatopatie, sindrome nefrosica, ipotiroidismo con talora iperprolattinemia, diabete mellito ed insulino-resistenza, gozzo, pancreatite, IMA, da farmaci: estrogeni, corticosteroidi, retinoidi di derivazione dalla Vit.A.
<: cause familiari genetiche, malnutrizione, sottopeso, malassorbimento, eccesso di Vit.C, ipertiroidismo.
Unità di insulina: Unità di misura dell’insulina. Esempio: l’insulina U40 contiene in 1 ml di liquido 40 unità di insulina.
 daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue
daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue



23 commenti
Pingback: Corso O.S.S. DRForm. Patologie fisiche (lezione 19, modulo 5) « daddydoctorgym.com
Pingback: Corso OSS DRForm, Lanciano: programma di Medicina, Stefano Graziani. « daddydoctorgym.com
Pingback: acido urico (uricemia) « daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni 20-22), modulo 8 – daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm, Medicina: Patologie fisiche (lezioni 1-7, modulo 2) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezione 18, modulo 6) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS Dierreform: Neurologia lezioni n. 35 e 36, modulo 14 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS Dierreform. Lezioni n. 38. Modulo n. 16 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm, Medicina: Patologie fisiche (lezioni 7 -> 13, modulo 3) - daddydoctorgym.com
Pingback: diabete mellito tipo 1 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Modulo n. 20, lezione n. 44: Virus - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni n. 2 -> 6, modulo 2) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS: modulo n. 21, lezione n. 45: Funghi (Miceti), Clinica delle Micosi - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Modulo 22, lezione n. 46: Coronavirus in epoca di quarantena. - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Modulo 22, lezione n. 46: Coronavirus in epoca di quarantena. - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Riassunto, cenni sulle lezioni: Batteri, Virus, Miceti.Modulo n. 23, lezione n. 47 - daddydoctorgym.com
Pingback: sale da tavola - daddydoctorgym.com
Pingback: OSS. Nuovo Corso 2020. Argomenti di Medicina. Modulo n. 1/nc - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Modulo n. 24, lezione n. 48 - daddydoctorgym.com
Pingback: Errore medico, dal p.d.v. del medico - daddydoctorgym.com
Pingback: Nuovo Corso OSS: cenni di Pediatria. Modulo n. 4/nc - daddydoctorgym.com
Pingback: Chirurgo consulente ADI: riflessioni con il Personale Infermieristico. - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm, Medicina: Patologie fisiche (lezioni 20 -> 22, modulo 6) - daddydoctorgym.com