Scienze Infermieristiche e Corso OSS Dierreform.
MODULO n. 15.
Lezione n. 37: 5 patologie neuro-degenerative:
m. di Alzheimer,
demenze vascolari,
m. di Parkinson,
SLA (Sclerosi Laterale Amiotrofica),
SM (Sclerosi Multipla).
Ora affrontiamo 5 capitoli della patologia neurologica di estremo interesse per le loro frequenti osservazioni cliniche, purtroppo in aumento con il passare degli anni e come incidenza specifica nelle molteplici neuropatie degenerative.
Anticipo però un suggerimento prezioso: leggere con attenzione il contributo dell’Amico Dr. Maurizio Maddestra, Dirigente Medico di II° livello della UOC di Neurologia di Lanciano, che ringrazio di cuore, sull’invecchiamento cerebrale.
Si tratta delle demenze vascolari, del morbo di Alzheimer, del morbo di Parkinson, della Sclerosi Laterale Amiotrofica (SLA) e della Sclerosi Multipla (S.M.).
Il termine demenza proviene dal Lat. de e mens, cioè fuori di testa.
Queste sindromi insorgono per lo più in modo subdolo, lentamente progressivo con arricchimento di pochi sintomi, con Paziente spesso inconsapevole e di molti segni.
I pazienti possono presentare un atteggiamento di meraviglia, diffidenza o addirittura indifferenza quando vengono informati sulle loro espressioni cliniche nuove, inusitate e talora quasi comiche o addirittura drammatiche.
L’OSS ed il Personale Infermieristico passano molto del loro tempo lavorativo accanto ai Pazienti, sia in ambiente ospedaliero o residenziale o domiciliare, osservandoli nei vari turni durante tutto l’arco della giornata e della notte. E’ per questo che si deve essere istruiti e sensibilizzati sui primi nuovi segni patologici osservati su chi si sta assistendo.
L’importanza dell’attenzione clinica, della sensibilità personale, dell’acume e, come spesso dico, dell’Amore che ci deve caratterizzare, può e dovrebbe portare ad una diagnosi precoce, comunque non semplice; così si può mettere in moto il meccanismo diagnostico del Medico che ha le sue competenze specifiche, con l’obiettivo di instaurare quanto prima possibile una terapia adeguata, uno stile di vita appropriato che vede nel MMG la figura del regista primario.
Secondariamente è lo specialista Neurologo che interviene e lo Psicologo, ma anche il terapista Occupazionale, il Fisioterapista dedicato tramite le indicazioni del Fisiatra, informando ed istruendo il nucleo familiare e il caregiver della nuova problematica severa che si è affacciata nel mondo del congiunto e del loro ambiente domestico.
Pertanto invito i miei Allievi a concentrarsi soprattutto sulle problematiche cliniche osservabili, perché molti sono i segni di precocità di malattia neurodegenerativa, anche se sfumati e non sempre patognomonici.
Cosa drammatica: nonostante gli sforzi del welfare (ricordo l’acronimo SPAL per il significato del welfare: Salute, Previdenza, Assistenza, Lavoro), in prevenzione, cura ed assistenza, non si ritiene probabile che tali affezioni possano diminuire la loro incidenza in un futuro a breve o a medio termine!
Pertanto: antenne tirate su!
Un preambolo, da dati pubblicati il 21.6.18: Demenze e stili di vita (fonte: http://www.epicentro.iss.it/demenza/aggiornamenti).
Si stima che in Europa 3 milioni di casi di malattia di Alzheimer e quasi 900 mila casi di demenza vascolare siano legati agli stili di vita, e dunque prevenibili. In particolare sono implicati: diabete, ipertensione, obesità e quindi sindrome metabolica, inattività fisica (ipocinesia), depressione, fumo e basso livello di istruzione. Tra questi, l’attività fisica ha un ruolo non trascurabile. Ed ancora, il 50% degli ospiti delle nursing homes americane è affetto da demenza (fonte).
Prima di entrare nello specifico dell’argomento ritengo opportuno ricordare, come già prima detto, che le strategie terapeutiche a disposizione per queste sindromi sono di tipo farmacologico, psicosociale e di gestione integrata (case management) per la continuità assistenziale (educazionali e riabilitativi) da parte di uno o più Clinici e/o di un Centro esperto.
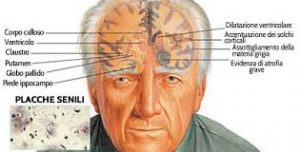
MORBO di ALZHEIMER o Demenza senile (in contrapposizione a quella vascolare).
Il morbo di Alzheimer è la forma più frequente di demenza degenerativa (ricordo che la “degenerazione”

è la forma di patologia infiammatoria cronica ormai irreversibile) e progressiva che si manifesta maggiormente dopo i 65 anni, ma esiste un 25% circa di casi ad esordio giovanile, tra i 30 ed i 60 anni (fonte). Essa rappresenta tra il 50 e il 70% dei casi totali di demenza, il 54% a novembre 2020 in Italia con netta prevalenza del sesso femminile che raggiunge il doppio degli uomini al maggio 2019 (fonte).
Da 36 (fonte del 2019) a 50 milioni di casi nel Mondo con 9 milioni di nuovi Pazienti/anno; nel 2018 in Italia si contano oltre 1 milione di casi di pazienti con demenza, con circa 600 mila con demenza di Alzheimer e si stimano 80.000 nuovi casi ogni anno. Nella sola Lombardia sono stati stimati 70-80.000 casi (fonte).
Attualmente negli USA ci sarebbero 46 milioni di pazienti con segni precoci della malattia e 5,8 milioni di malati attuali (fonte) di età dai 65 aa. in su.
Sono circa 3 milioni le persone che direttamente o indirettamente sono coinvolte nell’assistenza dei loro cari, caregiver in prima linea e badanti compresi (fonte). Nel 2050 la proiezione attuale prevederebbe 120 milioni di malati a causa dell’allungamento della vita (fonte del 2017).
In corso studi clinici profondi sull’eventuale eziologia o partecipazione di tipo batterico da Porphyromonas gingivalis (fonte 1) (fonte 20) (fonte 3).
La malattia si presenta per lo più in modo sporadico, un’influenza genetica sembra interessare solo il 10% dei Pazienti (fonte) e fino a pochi anni fa si riteneva che l’eziopatogenesi della malattia fosse dovuta ad alcuni difetti genetici inducenti la sintesi di due proteine,

la beta-amiloide ammassata in placche fra i neuroni e la tau in filamenti dentro i neuroni con effetto di distruggere i neuroni, come descrive nel 1906 il Neuropatologo e Psichiatra tedesco Aloysius Alzheimer nel cervello, rilievo autoptico, della sua Paziente, Sig.ra Auguste Deter, morta demente. Lo stesso clinico, 5 aa. dopo però, nel 1911, ritrae tali conclusioni avendo repertato le stesse proteine anomale anche in cervelli di deceduti non dementi.
Il metabolismo neuronale produce proteine, quelle in eccesso vengono eliminate dalla autofagia (cannibalizzazione), verosimilmente da parte della microglia (glossario): questo deficit per anni è stato interpretato come causa.
In realtà, ecco la notizia importante, frutto di numerose ricerche cliniche da parte di vari Istituti mondiali, circa la metà degli individui > i 45 aa., in ogni parte del Mondo, presenta placche e fibrille senza segni clinici di Alzheimer. Aveva ragione nel 1911 il suddetto Clinico Tedesco!

Ed ancora, a conferma della “innocenza” di queste proteine, oltre quello già rilevato dal Prof. Alzheimer, si può dire che (fonte del 2018) la diagnosi clinica della malattia non comporta il rilievo nel cervello di tali proteine e la loro presenza, magari come rilievo incidentale, non rappresenta l'”araldo della demenza”; la loro estensione o crescita ai controlli neuro-radiologici o scintigrafici (TAC e RNM) non sono correlate all’aggravamento delle funzioni cognitive, ma in fase avanzata la corteccia cerebrale si assottiglia, con particolare diminuzione nell’area dell’ippocampo e della sua amigdala, (in glossario) con i ventricoli cerebrali che diventano molto ampi.
Clinicamente e precocemente, ma anche in modo estremamente insidioso, il Paziente manifesta deficit della memoria recente. Si presentano poi disagi intellettivi di concentrazione, di capacità analitica e decisionale e difficoltà nel rapportarsi con il tempo, l’ambiente e lo spazio in cui vive, fino a perdere l’autonomia, cioè la gestione personale delle normali attività quotidiane: vedi avanti un elenco prezioso al riguardo.
Si conclude pertanto che la diagnosi di morbo di Alzheimer è soprattutto clinica, con l’incontro, l’anamnesi, questionari dedicati e test neuropsicologici, ma anche TAC e RNM particolarmente sofisticate.
L’ippocampo con la sua amigdala è tra le prime regioni di materia grigia ad essere compromessa per riduzione volumetrica; ciò sembra essere rilevato anche nei pazienti con stress cronico e depressione. Ricordo allora che la materia grigia è la sede delle sinapsi con l’informazione in arrivo, già tante volte ricordato, dalla parte terminale del neurone con i dendriti del pirenoforo del neurone successivo. Pertanto questa riduzione volumetrica significa meno informazioni, meno connessioni, meno elaborazioni, da qui, meno performance cognitiva e di azione.
La terapia causale non esiste, un eventuale tentativo farmacologico di aiuto va intrapreso al più presto possibile, ma la carta vincente da giocare è nella prevenzione, ricordando però che in una bassa percentuale dei casi si riconoscono responsabilità genetiche, età avanzata, condizioni sociali precarie ed allora posso inserire certamente il ruolo del welfare, ma sicuramente un sano stile di vita che dipende da noi (!!!) con la curiosità intelligente per le novità, esercizio mentale, sportivo attivo e culturale, il brainstorming (ginnastica mentale per il problem solving di gruppo) che diminuisca anche le patologie cardiovascolari con l’ipertensione arteriosa in prima linea, come avviene per le demenze squisitamente vascolari (vedi l’articolo seguente).
La valutazione clinica può comunemente rilevare, come prima preannunciato (fonte):
– perdita della memoria degli accadimenti recenti, insieme a quella degli impegni, commissioni e date importanti;
– porre domande (eloquio) reiterate su di uno stesso problema;
– difficoltà crescenti nel problem solving quotidiano, su cose peraltro routinarie domestiche, hobbistiche o professionali con impiego di tempo prolungato, snervante e con richiesta sempre più pressante di aiuto e collaborazione;
– difficoltà nell’orientamento domestico, di quartiere, alla guida dell’auto;
– non trovare o perdere oggetti utili e familiari, come chiavi, occhiali, fazzoletto, documenti, ricevute, bollette, smartphone perché magari lasciati in luoghi insoliti come frigorifero, vaso dei fiori, cassetto sbagliato, nel mobiletto dei farmaci, nella tasca di un abito nel guardaroba; non rara la colpevolizzazione di un astante, familiare maggiormente;
– dimenticare di eseguire azioni note come la compilazione di un conto corrente, di una raccomandata, di un gioco a carte, di un assegno, dell’uso della carta di credito;
– ricordare la data attuale e quella di compleanni ed anniversari importanti;
– vestirsi con abiti incongrui per il giorno o la stagione;
– difficoltà nella lettura di un libro, quotidiano, appunti personali pregressi e nel riconoscersi allo specchio;
– disagio più o meno percepito nell’espressione verbale appropriata e nella scrittura con repentino distacco ed isolamento dall’azione contestuale;
– sbagliare il nome di un oggetto;
– agire in modo incongruo nell’eseguire un compito o una commissione;
– difficoltà nell’uso del denaro, comprare cose non utili o in quantità sovrabbondanti;
– l’igiene personale declina così come gli interessi abituali, sociali, religiosi o sportivi;
– lo stato dell’umore diventa variabile, sconclusionato e la personalità viene ad essere deteriorata con importanti sfumature di ansia, depressione, confusione e stupore.
Di Alzheimer si muore, e si muore precocemente rispetto alle normali aspettative di vita. Relativamente presto il Paziente può manifestare disfagia e turbe della deambulazione con deficit nutrizionali e rischio di cadute con le fratture del femore in primis, quindi di braccio e poi di corpi vertebrali. L’allettamento è l’anticamera del decesso per cachessia, piaghe da decubito, deficit immunitari (li conoscete bene, e sono due… li ricordate?), da infezione urinaria spesso da Escherichia Coli (!) e la frequentissima broncopolmonite ad esito fatale.
 DEMENZE VASCOLARI: colpiscono circa il 10% dei pazienti con età > 65 anni, l’incidenza e la prevalenza aumenta con l’età.
DEMENZE VASCOLARI: colpiscono circa il 10% dei pazienti con età > 65 anni, l’incidenza e la prevalenza aumenta con l’età.
Esse rappresentano la seconda causa di deterioramento funzionale cerebrale dopo l’Alzheimer e vengono definite “epidemie silenti del terzo millennio”, sono sindromi (insieme di segni soprattutto e di pochi sintomi) quali risultato di fatti ischemici (ricordo che il termine ischemia è uno dei 5 tipi di ipossia, qui di deficit di apporto di sangue arterioso con necrosi dei neuroni), recidivanti, per malattia arteriosclerotica trombotica e/o microembolica. Il loro risultato sarà la morte progressiva del parenchima cerebrale con sua trasformazione in tessuto sclero-cicatriziale ed ovvia perdita delle funzioni specifiche. Così la sintomatologia sarà poliedrica con alterazione delle facoltà mentali, espressive e motorie, accompagnate da frequenti episodi di irritabilità o apatia (glossario).
La diagnosi specifica spesso non è facile per i quadri sfumati con turbe squisitamente psichiatriche e con l’Alzheimer, comunque viene affidata alla clinica, anche con i suoi questionari e test ed alle immagini radiologiche TAC e RNM.
Anche qui l’esordio non è univoco, può essere estremamente subdolo e sfumato.
È importante sottolineare che questa forma di demenza può essere prevenuta attraverso un corretto controllo dei fattori di rischio, in particolare ipertensione arteriosa e diabete. Al riguardo vi ricordo la istotossicità della ossiemoglobina glicata (link), l’HbA1cO2.
Semplici dimenticanze, perdita progressiva del senso morale con talora turpiloquio, della gestione del quotidiano e delle relazioni. Non rare manifestazioni di compulsività e ripetitività di gesti afinalistici o inappropriati.
Le demenze vascolari sono caratteristiche della senescenza (link) e colpiscono territori cerebrali diffusi, senza uno schema peculiare.
La terapia? Se possibile antiaggreganti piastrinici, dove il Geriatra, il Cardiologo ed il Neurologo condividono le problematiche del Paziente. Ho appena parlato di terapia, ma la prevenzione con un corretto stile di vita (spesso definito improponibile o noioso!) è il cardine della salute vascolare ed organica.
La non frequente demenza con idrocefalo con > dell’ampiezza dei ventricoli cerebrali è l’unica strada terapeutica chirurgica in questi casi, deviando il liquor con uno shunt con cateterino nel mesotelio (sierosa) del pericardio, pleura, ma soprattutto del peritoneo.
Morbo di PARKINSON. La malattia di Parkinson porta il nome del Medico inglese James Parkinson (1755-1824) che l’ha studiata e descritta ed è un disturbo motorio degenerativo e progressivo di origine encefalica
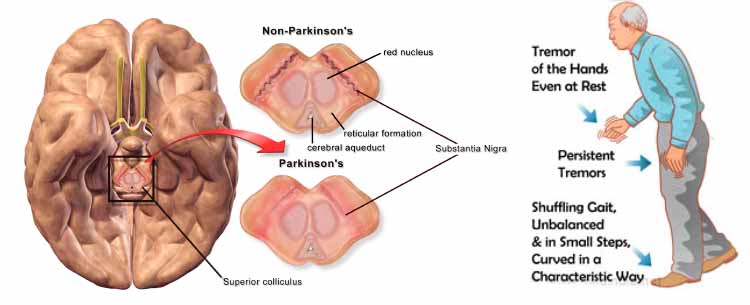
determinato da 2 elementi patologici caratteristici:
1) si osservano accumuli intra-cellulari, nei neuroni quindi, di una proteina chiamata alfa-sinucleina, normalmente lineare, ma qui avvolta a spirale, formando i caratteristici corpi di Lewy, “ciuffi tossici” a livello dell’assone distale pre-sinaptico, con interferenza negativa sulla trasmissione degli impulsi nervosi a livello appunto della sinapsi. Verosimilmente da qui, la morte dei neuroni.
L’etimologia della parola sinapsi è dal Gr. sin- insieme, con haptikos, toccare, venire in contatto con qualcosa, ma anche quindi collegamento.
La non funzione del neurone ne determina la morte che qui spiego al 2):
2) morte dei neuroni dopaminergici del sistema extra-piramidale, deputato maggiormente ai movimenti automatici, corretti e precisi ma involontari le cui strutture coinvolte si trovano in aree profonde del cervello di materia grigia (sede di sinapsi), note come corpi striati o gangli della base cioè nuclei caudato, putamen, pallido e substantia nigra, che partecipano alla corretta esecuzione dei movimenti (ma non solo). Il deficit o l’assenza del neurotrasmettitore specifico, regista dei movimenti, crea la sindrome caratteristica.
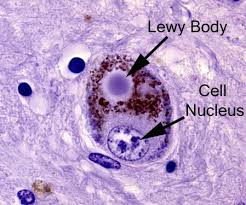
Parkinson, corpi di Lewy (fonte)
Le cause non sono ancora note: si invocano problemi genetici e quindi familiari nel 20% dei Pazienti; elementi tossici per esposizione professionale come alcuni pesticidi (Paraquat), solventi come la trielina nelle lavanderie e metalli pesanti (ferro, zinco, piombo, rame) come nei saldatori. Sembra comunque che l’integrazione con fermenti lattici migliori la sintomatologia, (fonte del 2020) consentendo alla molecola suddetta, patologicamente avvolta a spirale, che si raddrizzi, per essere convogliata “eretta” tramite il nervo vago, nei centri della base.
Il mio articolo sul microbioma, lezione n. 30, modulo n. 11.
Sopra i 60 anni colpisce l’1-2% della popolazione, mentre la percentuale sale al 3-5% quando l’età è superiore agli 85 aa.; si stima che in Italia siano presenti 230mila persone affette da tale malattia. L’età maggiormente interessata al problema va dai 65 ai 70 anni per entrambi i sessi, mentre di recente, non eccezionalmente, si possono verificare casi clinici estremamente precoci intorno ai 20 anni di vita (5% dei casi, come riferito dal Ministero della Salute).
Fondamentale è la diagnosi precoce, perché già nei segni e sintomi non

conclamati si ha la degenerazione, la morte, del 40 – 50 % dei neuroni dopaminergici (fonte).
Classicamente i sintomi patognomonici sono rappresentati dal
tremore a riposo, specie alle mani con la caratteristica attività di “contare le monete”, scrittura lenta (bradigrafia) e stipata, stretta (micrografia),
parestesie cervicali con disagio nei movimenti (sensazione di ragnatela o capelli sulla nuca),
disfagia ricorrente primariamente per i liquidi e poi per i solidi, pertanto non più “innocente ed episodica”,
perdita dell’olfatto e del gusto, anosmia ed ageusia, che ricordiamo, classica, nella sindrome influenzale, ma anche nell’infezione da Covid-19 e nelle terapie oncologiche,
diminuita iniziativa motoria generalizzata con
rigidità spesso però asimmetrica nei 4 arti, anche durante i loro movimenti passivi, può attuarsi come, nell’arto sup. durante la flessione passiva, come una serie di scatti di una ruota dentata (segno della troclea). Altri segni sono la
bradicinesia, cioè povertà di movimenti spontanei o lentezza di movimenti, con l’esasperato “freezing”, “congelamento della marcia”, cioè interruzione inaspettata e improvvisa del movimento perché i piedi sembrano incollati al suolo ed ancora stop durante lo svolgimento di azioni consuete, con incapacità di portarle a termine.
Ed ancora:
deambulazione “impacciata”, ridotta, strascicante, compromissione dell’equilibrio in ortostatismo con
flessione anteriore del dorso: da qui il rischio di cadute.
Non raro osservare all’opposto, la
“festinazione” che prevede lo strascicare dei piedi e l’accelerazione del passo, flesso il tronco in avanti, come se inseguisse il proprio baricentro: è l’esperienza di una corsa a passetti, con arresto difficoltoso e pericoloso.
Il fenomeno si osserva sia in un’improvvisa impossibilità ad iniziare o cambiare la direzione di marcia che nell’affrontare luoghi angusti ma affollati e passaggi ristretti, corridoi. Anche qui il rischio di cadute è molto alto.
Il volto perde la mimica, tipo maschera inespressiva, scarso ammiccamento, disfonia, bocca semiaperta con tardivo scolo di saliva (scialorrea), iperidrosi (sudorazione eccessiva).
In parallelo possono presentarsi
disagi relazionali, emozionali tipo depressione e nevrosi, viscerali con stipsi o diarrea, pollachiuria e nicturia, deficit dell’erezione;
non raro il riferire di provare la sensazione di un “tremore interno”,
sindrome delle gambe senza riposo, e
l’apnea del sonno (link) in circa il 40% dei pazienti.
La diagnosi è sempre estremamente difficoltosa e necessita della collaborazione di più Specialisti, della diagnostica per immagini radiologica convenzionale, tipo l’Rx deglutizione con pasto baritato (studio della eventuale disfagia) e di quella sofisticata, tipo TAC, RNM, PET. Rari i disordini da alterazione del metabolismo del calcio (Ca++) per il Parkinsonismo da ipocalcemia, caratteristica dell’insufficienza renale cronica.
La terapia. Non esiste una cura causale. Quella sintomatica è estremamente variabile, versatile, fluttuante e non ben codificata al momento attuale, comunque garante, per un certo periodo di tempo, del controllo delle disabilità.
Il farmaco principale è la levodopa (dopamina), ma con il passare del tempo può diventare non più risolutiva con evidenze deficitarie multiple ingravescenti e quadri clinici complessi neuro-funzionali.
I disturbi dell’equilibrio non rispondono alla terapia dopaminergica, pertanto la FKT diventa un trattamento fondamentale per la gestione del problema.
Il trattamento farmacologico prevede che alla comparsa dei primi sintomi che interferiscono con la vita del Paziente, si intervenga con farmaci antiparkinsoniani (agonisti della dopamina, levodopa) per os.
La risposta alla terapia è individuale ed è pertanto importante che i farmaci siano prescritti e adattati secondo le esigenze specifiche di ogni soggetto.
Con il progredire della malattia i pazienti possono richiedere dosaggi più elevati o diversi tipi di farmaci per tenere i sintomi sotto controllo. Questo può tuttavia comportare un aumento degli effetti collaterali: tra cui nausea, vomito, vertigini, psicosi, discinesia.
Esistono anche appropriati consigli sulla dieta durante la basilare terapia con levodopa, che deve evitare troppe proteine da carni rosse con tagli grassi e frattaglie, grassi di origine animale, come burro, latte, yogurt interi e formaggi grassi, lardo e strutto perché possono ostacolarne l’assorbimento rallentando lo svuotamento dello stomaco. Ricordo, come prima segnalato, l’utilità dell’integrazione con fermenti lattici.
A colazione e a pranzo: uova, pesce azzurro o merluzzo, legumi ed ovvia adeguata idratazione.
Buona notizia con aggiornamento del 2018 (fonte): la stimolazione cerebrale profonda è una terapia sicura, efficace, regolabile e reversibile che prevede l’impianto di dispositivi che consentono la stimolazione elettrica di punti precisi del cervello.
Il trattamento riabilitativo, inteso come recupero del movimento, assume un ruolo sempre più importante.
Una buona terapia antiparkinsoniana è in genere sufficiente per controllare i disturbi dell’umore. In altri casi, l’uso di farmaci antidepressivi può essere raccomandato. Con un trattamento appropriato, l’aspettativa di vita è considerata simile, o solo lievemente ridotta, rispetto a quella della popolazione generale. Ma, come più volte detto:
attenzione alle cadute e alla disfagia!
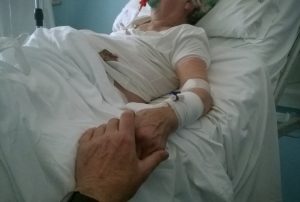
SCLEROSI LATERALE AMIOTROFICA (SLA): malattia neurodegenerativa del cervello conosciuta anche con il nome di malattia di Lou Gehrig, giocatore di baseball ammalatosi nel 1939 e morto nel 1941, primariamente interessante il primo motoneurone che è la connessione fra la corteccia cerebrale motoria ed i vari e molteplici centri sottostanti del tronco encefalico, del cervelletto (regista dei movimenti, dell’equilibrio, dell’andatura ed altro già visto) e del midollo spinale e quindi coinvolgendo anche l’ultimo motoneurone (il cui assone uscirà dal corno ant. del midollo con la radice motoria del nervo spinale) dove compare l’amiotrofia, connessione finale, destinata alla muscolatura scheletrica. La morte del primo motoneurone, a cascata, avrà l’esito in una paralisi completa.
Vediamo il significato dei tre termini:
1) sclerosi: termine anatomo- ed isto-patologico sinonimo di degenerazione (link). Questo risultato irreversibile interessa in questo caso i neuroni deputati alla motilità;
2) laterale: per la posizione anatomica delle vie discendenti, che sono in realtà anche in parte anteriori.
Da qui il significato del terzo elemento della malattia:
3) amiotrofica: dal Greco Alfa privativo: a, senza; mio, muscolo; trofico. nutrimento.
In sintesi: muscolo che va inesorabilmente incontro all’atrofia per mancanza di stimoli nervosi poiché la strada del comando motorio è primitivamente compromessa dalla degenerazione in tessuto sclerocicatriziale.
Attualmente nessuna terapia causale a disposizione, e l’esito sarà infausto per le complicanze motorie respiratorie, disfagia, polmonite, anche ab ingestis, insufficienza respiratoria cronica con complicanze infettive.
Si osservano in Italia 1 – 3 casi ogni 100.000 abitanti/anno, pari attualmente a 3.500 malati e a 610 – 1.830 nuovi casi/anno. I Pazienti sono in aumento per le cure che consentono loro di prolungarne la vita. E’ presente in tutto il Mondo preferibilmente nel sesso maschile e nella fascia di età tra i 40 e i 60 anni con molti casi più giovanili in crescendo.
Circa 2/3 dei pazienti con SLA tipica presentano la forma spinale della malattia, con prognosi lievemente migliore della forma bulbare, che esordisce a partire dagli arti. La contrattura muscolare o spasticità progredisce gradualmente provocando un indebolimento e l’atrofia degli arti, con effetti sulle capacità manuali e sull’andatura.
I pazienti affetti da SLA a esordio bulbare (bulbo, parte caudale o inferiore del tronco encefalico che si connette con il midollo spinale), a prognosi peggiore, presentano di solito disartria e disfagia per i cibi solidi o le sostanze liquide. I sintomi a carico degli arti si sviluppano quasi simultaneamente a quelli bulbari e nella maggior parte dei casi, compaiono nel primo, secondo anno.
Le cause? Solo ipotesi, ma con aspetti rilevanti di un insieme di situazioni potenzialmente favorenti.
Nello sport, il calcio sembra essere particolarmente sfavorevole, con un rischio di ammalarsi > il 40% dei non calcio amatori;
il glutammato: è un neurotrasmettitore chimico. Il suo > di concentrazione nel liquido cefalorachidiano dei portatori di SLA arrecherebbe un effetto tossico sulle cellule del sistema nervoso; presenza di aggregati proteici abnormi con potenziale danneggiamento progressivo dei neuroni; ancora:
deficit di smaltimento dei cataboliti dei neuroni, verosimilmente da insufficiente attività anti-ossidante, con citotossicità neuronale;
attività mitocondriale (respirazione cellulare) compromessa e quindi deficit di utilizzo dell’ATP;
deficit di nutrienti neurono-specifici, detti fattori di crescita neurotrofici con secondaria, progressiva, irreversibile degenerazione cellulare; in alcuni Pazienti si osserva una
disfunzione delle cellule della glia (-> “g” al glossario di Neurologia) il cui compito è quello di fornire supporto e stabilità ai motoneuroni e non solo.
Esiste la SLA ereditaria per problemi legati ai cromosomi 9 e 21.
Fattori di rischio. Fumo di sigaretta: sembra aumenti di quasi il doppio le probabilità di ammalarsi; esposizione al piombo; servizio militare, come peraltro per i linfomi: per le intense esercitazioni militari e il contatto con determinati metalli e sostanze chimiche usate per gli armamenti.
La sintomatologia prevalente:
della forma bulbare che interessa 1/3 dei Pazienti: linguaggio biascicato (disartria), fatica a deglutire (disfagia); apnea ostruttiva notturna in bassa percentuale per l’esordio;
della forma spinale, per i 2/3 dei Pazienti: difficoltà nel camminare (atassia alla “a” del glossario); asimmetria del coinvolgimento degli arti, astenia (senso di debolezza) alle gambe e di cedevolezza ai piedi ed alle anche; astenia alle spalle e cedevolezza delle braccia con tremori evidenti; incapacità di presa con le mani, crampi muscolari ricorrenti, difficoltà a mantenere la testa alta e a mantenere una corretta postura.
Molto spesso però le due forme si embricano fra di loro con manifestazioni complesse e varie.
Nelle fasi avanzate inizia il dolore articolare, si sbava (scialorrea) a causa della mancata deglutizione (disfagia), si è soggetti a continui sbadigli (pur non essendo stanchi) io credo da ipossia ipossica; si soffre di improvvisi cambi d’umore, le capacità di respiro si riducono enormemente (dispnea) e insorgono le prime difficoltà di linguaggio (disartria, alla “d” del glossario).
Presto ormai i pazienti sono paralizzati e costretti sulla sedia a rotelle, non respirano più autonomamente, necessitando quindi, della tracheostomia e della ventilazione meccanica; non sono più in grado di parlare, devono essere alimentati via tubo (gastrostomia o meglio PEG d’emblée evitando la fase del SNG) ed intorno al 5% dei casi, si apprezzano elementi di demenza fronto-temporale che si esprime come una malattia del comportamento e del linguaggio.
I pazienti con la SLA, solitamente, mantengono intatte le proprie capacità mentali e di pensiero: essi, infatti, sono lucidi, coscienti, sanno cosa stia loro capitando e, molto spesso, comunicano con familiari e amici mediante un computer. I 5 sensi non sono interessati ed è molto raro che venga perso il controllo della vescica, dei muscoli lisci intestinali e di quelli oculari.
Diagnosi: Anamnesi ed esame obiettivo clinico generale e specifico neurologico; Elettromiografia (EMG) e test sulla velocità di conduzione nervosa (elettroneurografia o ENG), potenziali evocati somato-sensoriali, puntura lombare. Esami radiologici: risonanza magnetica nucleare (RMN) e tomografia assiale computerizzata (TAC), biopsia muscolare, test di laboratorio su sangue e urine.
Prognosi: mediamente la sopravvivenza per questo variabile gruppo di malattie si attesta fra i 3 ed i 5 anni, con ampie variabilità. Compromissione del parlare e quindi delle relazioni, della deglutizione (disfagia) e respirazione (dispnea) sono i tre elementi clinici caratteristici.
Terapia farmacologica: l’unico farmaco attualmente approvato dalla FDA (Food and Drug Administration), per la cura della SLA, è il riluzolo, il 6-(trifluorometossi)benzotiazol-2-amina ad azione antiglutaminergica, contrastando un po’ (le risposte dei Pazienti sono molto variabili) gli effetti deleteri del rialzo del glutammato. Raramente il farmaco provoca epatotossicità severa.
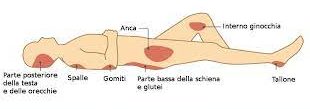
Cura dei sintomi. Nella assistenza domiciliare di tale complesso Paziente, sono molteplici gli aspetti da considerare; qui il medico di continuità può avere la necessità di confrontarsi con i Colleghi ed il Personale Infermieristico specializzato a disposizione del Distretto Sanitario di riferimento. E questo perché si affrontano: vie infusive centrali e periferiche; apporto nutrizionale con gastrostomia percutanea (PEG o PEJ per lo più), assistenza respiratoria con tracheostomia e ventilazione meccanica; catetere vescicale; gestione del dolore e dei sintomi importanti per intensità e frequenza e gestione degli aspetti psicologici, culturali e spirituali del Paziente e del nucleo familiare; la riabilitazione fisioterapica; terapia occupazionale, terapia del linguaggio, psicoterapia. Fino a far uso di computer e tablet per la comunicazione. I malati di SLA sono persone lucide, che si rendono conto di ciò che sta loro succedendo. Questo potrebbe provocare un forte senso di sconforto e depressione. Un valido supporto psicologico, coadiuvato da quello dei familiari, può sostenere il paziente nei momenti più difficili. Non ultimo problema, quello della profilassi delle LDD.
Il tutto ha il significato di una “Squadra o Alleanza Terapeutica” in funzione della centralità dei problemi del Paziente e del suo nucleo di assistenza.
SCLEROSI MULTIPLA. Sinonimi: sclerosi a placche, sclerosi disseminata, polisclerosi, malattia di

Charcot con la sua famosa triade: nistagmo,(movimento rapido, ritmico e involontario degli occhi in senso orizzontale, il più frequente o verticale, raro), tremore intenzionale (movimento involontario ed incontrollabile di solito interessante i 4 arti)
e parola scandita (parlare lentamente con tendenza a esitare all’inizio della pronuncia di una parola o sillaba, che risultano interrotte, staccate).
La sclerosi multipla è una malattia neurodegenerativa demielinizzante (sinonimo di dissociazione assono-mielinica) del S.N.C. con interessamento prevalente della sostanza bianca, la mielina, in aree cerebro-spinali multiple (sclerosi multipla), con prevalenza per i nervi ottici, cervelletto e midollo spinale: l’evoluzione locale si traduce in atrofia cerebrale. La malattia ha una causa autoimmune, cioè il Paziente produce anticorpi contro molecole proprie, interpretate dai globuli bianchi responsabili come “estranee” e quindi da distruggere, con reazioni infiammatorie micro-vasculitiche peculiarmente peri-capillari ad opera soprattutto dei linfociti T che etichettano la propria mielina come un “alieno invasore” (link), producendo citochine ad alta funzione reattiva infiammatoria e inducendo anticorpi dalle plasmacellule di provenienza dai linfociti B. Da qui, a livello della barriera emato-encefalica, rete di capillari che normalmente impedisce l’entrata dei linfociti T nel SNC, una serie di danni tipo edema, attivazione dei monociti a macrofagi che fagocitano la mielina e di ulteriori mediatori citotossici, come il Tumor Necrosis Factor (TNF-α). Tale “battaglia inversa” esita nella distruzione degli oligodendrociti, cellule del connettivo, e quindi del loro prodotto, la suddetta guaina lipoproteica di protezione che ha la nota funzione di isolante elettrico degli assoni: da ciò un difetto di trasmissione con segnali inefficaci.
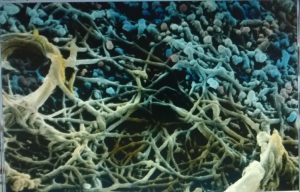
Come sappiamo l’esito finale di una infiammazione cronica è la degenerazione, con trasformazione del terreno coinvolto, cellule e connettivo, in quello classico e drammatico di tessuto sclero-cicatriziale (da qui il termine “sclerosi”). Ovvia la perdita neuro-funzionale della zona compromessa.
La S.M. esordisce nel 70% circa tra la terza e la quinta decade di vita; il sesso femminile risulta colpito in numero doppio rispetto a quello maschile, rappresentando quindi la più frequente malattia neurologica nei giovani adulti, con picco ai 28 aa. (fonte).
Nel mondo si contano circa 2.5 – 3 milioni di persone con S.M., di cui 600.000 in Europa e oltre 118.000 in Italia con prevalenza della regione Sardegna. La malattia è più diffusa nelle zone lontane dall’Equatore a clima temperato, in particolare Nord Europa, Stati Uniti, Nuova Zelanda e Australia del Sud.
Eziologia. Questa patologia nasce da un mix di fattori genetici (alterazione cromosoma 6 e ricorrenza familiare nel 20%), infettivi (forse e probabilmente per gli Herpesviridae, ceppi dell’herpesvirus di Epstein-Barr, agente della mononucleosi infettiva, presenti nel liquor della maggior parte dei Pazienti, ma si invocano anche responsabilità a carico dei virus del morbillo, parotite e rosolia) ed ambientali (clima freddo, modesta irradiazione solare con deficit di assunzione di vitamina D) per la quale diagnosi e terapia precoci rappresentano il gold standard per ottenere una discreta/buona “qualità di vita” per un tempo decisamente prolungato dove peraltro si ha una riduzione della “quantità di vita” di qualche anno (fonte 2008).
Clinica: la S.M. si può presentare ciclicamente, recidivante o intermittente o in modo progressivo con un quadro poliedrico di compromissione delle funzioni fisiche e psico-cognitive. Deficit della sensibilità e parestesie agli arti, ipostenia (debolezza muscolare), cloni muscolari o miocloni (contrazione muscolare involontaria, repentina, spontanea, piuttosto irregolare, focale, segmentaria, multifocale o generalizzata), spasmi muscolari, crisi epilettiche, atassia cerebellare (discinesie, difficoltà nel movimento, difficoltà di coordinamento ed equilibrio), disartria (problemi di espressione verbale) o disfagia (difficoltà nel deglutire); classicamente, come detto all’inizio, nistagmo, oftalmoplegia (incapacità nell’adduzione di un occhio), diplopia (visione doppia dell’immagine) e neurite ottica (infiammazione del nervo ottico con rischio di perdita parziale o completa della vista, patologia caratterizzata anche da dolore oculare ed alterata percezione dei colori. Accanto ed in parallelo a queste problematiche, frequenti deficit da deterioramento cognitivo ingravescenti, per lo più relazionali e di consapevolezza, ansia, depressione, euforia, riso e pianto spastico, elementi psicotici, disturbo bipolare (fluttuazioni tipiche di labilità emotiva ed iperattività motoria), turbe della sessualità come impotenza, anorgasmia e perdita di sensibilità genitale; difficoltoso controllo della minzione fino all’incontinenza con residuo vescicale (infezioni!). Non ultime, problematiche intestinali con stipsi, diarrea, incontinenza fecale.
Diagnosi: clinico-anamnestica, non sempre agevole, anzi tutt’altro; per immagini, con la RNM con gadolinio del cervello e midollo; studio del liquor (IgG e markers della flogosi) e dei potenziali evocati.
Terapia. Non esiste una cura definitiva per la sclerosi multipla. L’obiettivo pertanto è quello di ritardare la progressione della malattia con il dilazionare le ricadute, ridurre la durata delle crisi e della loro gravità. Ci si affida pertanto a quattro tipologie di farmaci:
steroidi: nelle fasi acute per il controllo dell’infiammazione con ormoni corticosonici, tipo metilprednisolone, cioè Urbason, Medrol, ad alte dosi e.v.;
immunosoppressori, tipo ciclosporina, mitoxantrone, azatioprina e la storica, “antica” ciclofosfamide; ancora i cortisonici e gli anticorpi monoclonali, molecole queste di sintesi tutte uguali perché create da un solo (mono) clone (cellule geneticamente identiche), impiegate per aggredire le cellule bersaglio, autoimmuni in questo caso o anche tumorali, se responsive;
immunomodulatori (immunoregolatori): farmaci che favoriscono una positiva risposta immunologica, tipo gli Interferoni alfa, beta e gamma, il Levamisolo ed altri particolari;
i farmaci sintomatici. Forse un ruolo potrebbe averlo la Vitamina D, la cui deficienza sembra associata ad un andamento clinico meno favorevole.
Recentissimo (fonte) Principio attivo: ofatumumab, nome commerciale: Kesimpta, Azienda: Novartis, somministrazione per iniezione s.c. mensile. L’ Ofatumumab è un farmaco approvato dall’Agenzia Europea del Farmaco (EMA) ad aprile 2021 con il nome commerciale di Kesimpta per il trattamento di forme di sclerosi multipla recidivanti con attività di malattia evidenziata clinicamente o tramite neuroimmagini. Successivamente con determina del 9 giugno pubblicata su Gazzetta Ufficiale n 145 del 19 giugno ha autorizzato la commercializzazione del farmaco e con pubblicazione in Gazzetta Ufficiale serie generale n. 79 del 4 aprile 2022 ne ha concesso la rimborsabilità.
Ofatumumab è un anticorpo monoclonale che si lega in maniera specifica alla proteina CD20 presente sulla superficie dei linfociti B, determinandone la lisi. I linfociti B sono coinvolti nel processo di attacco e danneggiamento della mielina, Ofatumumab colpendo e rimuovendo i linfociti B riduce la possibilità di avere una ricaduta, allevia i sintomi e rallenta la progressione della malattia.
Dal 2015 è in studio ed in applicazione la cosiddetta “Stimolazione Transcranica a Corrente Diretta” (tDCS), con la quale si applica corrente elettrica a basso voltaggio con elettrodi appoggiati sul cuoio capelluto con un casco o cuffia. Questa stimolazione agisce con effetto riabilitativo, in quanto favorisce le connessioni cerebrali con discreto miglioramento delle abilità compromesse.
Per i Pazienti con deficit neurologici, l’approccio multidisciplinare può sicuramente migliorarne il vissuto, però con ovvie e talora immani difficoltà organizzative (welfare).
Di sicuro effetto positivo sul dolore neuropatico (cronico, da trasmissione errata del dolore al cervello per fibre nervose alterate) e sulla spasticità, l’impiego dei cannabinoidi. Avevamo indicato all’inizio il coinvolgimento della Vit. D, il colecalciferolo, per il suo effetto immunomodulatore sui linfociti T cronicamente attivati: in realtà il suo supplemento ha un effetto benefico soprattutto sulle recidive.
Psicoterapia: l’approccio psicoterapico rappresenta l’insieme degli interventi destinati a ritrovare un equilibrio emotivo e relazionale accettabile in una persona malata e in difficoltà, basandosi sulle risorse dell’individuo e dell’ambiente, favorendo le motivazioni al trattamento, il processo di accettazione e adattamento alla malattia con la consapevolezza delle distorsioni cognitive, emotive e comportamentali, combattendo nel frattempo depressione, passività ed arresa nei confronti della grave situazione sanitaria.
Prognosi. Statisticamente la S.M. esordisce e progredisce in molti anni e mediamente conduce alla morte in 30 anni, salvo casi gravissimi di morte in poco tempo (forma maligna). La prognosi migliore prevede questi quadri clinici: il sesso femminile, l’esordio in giovane età con diradate poussées di neurite ottica o sintomi sensoriali, la forma clinica recidivante-remittente con lassi di tempo protratti asintomatici, modeste evidenze di compromissione delle attività motorie e cerebellari. Esiste un’elevata  incidenza di suicidio; ovviamente da temere le infezioni e le loro complicanze, soprattutto a carico delle vie urinarie, di quelle respiratorie (polmonite ab ingestis!) e se presente sindrome ipodinamica; non ultime quelle da piaghe da decubito.
incidenza di suicidio; ovviamente da temere le infezioni e le loro complicanze, soprattutto a carico delle vie urinarie, di quelle respiratorie (polmonite ab ingestis!) e se presente sindrome ipodinamica; non ultime quelle da piaghe da decubito.
Nel 2008, il chirurgo italiano Paolo Zamboni, aveva proposto che la malattia fosse determinata da insufficienza venosa cronica cerebrospinale (CCSVI, CCVI), per sclerosi e restringimento delle vene del collo e degli affluenti alla vena cava sup.re con stasi cerebrale; da qui l’indicazione ad un atto di angioplastica decompressiva extra-cranica a livello cervicale.
La comunità scientifica internazionale ha bocciato questa procedura, poiché non ha alcuna efficacia nel modificare né il naturale decorso clinico nella malattia, né l’accumulo di nuove lesioni cerebrali.
 daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue
daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue



13 commenti
Pingback: Scienze Infermieristiche e Corso OSS Dierreform: Neurologia lezioni n. 35 e 36, modulo 14 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS Dierreform. Lezioni n. 38. Modulo n. 16 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS Dierreform: programma di Medicina, Dr. Stefano Graziani - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni n. 2 -> 6, modulo 2) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm, Medicina: Patologie fisiche (lezioni 7 -> 13, modulo 3) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm, Medicina: Patologie fisiche (lezioni n. 14 -> 18, modulo 4) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Lezione n. 43, modulo n. 19 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Modulo n. 20, lezione n. 44: Virus - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Modulo 22, lezione n. 46: Coronavirus in epoca di quarantena. - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Modulo 22, lezione n. 46: Coronavirus in epoca di quarantena. - daddydoctorgym.com
Pingback: OSS. Nuovo Corso 2020. Argomenti di Medicina. Modulo n. 1/nc - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Riassunto, cenni sulle lezioni: Batteri, Virus, Miceti. Modulo n. 23, lezione n. 47 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Modulo n. 24, lezione n. 48 - daddydoctorgym.com